Χρόνια αποφρακτική πνευμονοπάθεια
| Χρόνια Αποφρακτική Πνευμονοπάθεια | |
|---|---|
 Κεντρολοβιακό εμφύσημα | |
| Ειδικότητα | πνευμονολογία |
| Συμπτώματα | δύσπνοια, βήχας και wheeze |
| Ταξινόμηση | |
| ICD-10 | J40–J44, J47 |
| ICD-9 | 490–492, 494–496 |
| OMIM | 606963 |
| DiseasesDB | 2672 |
| MedlinePlus | 000091 |
| eMedicine | med/373 emerg/99 |
| MeSH | C08.381.495.389 |
Η Χρόνια Αποφρακτική Πνευμονοπάθεια (ΧΑΠ) είναι τύπος προοδευτικής πνευμονοπάθειας που μπορεί να προληφθεί και να θεραπευτεί. Η ΧΑΠ χαρακτηρίζεται από μακροχρόνια αναπνευστικά συμπτώματα και περιορισμό της ροής του αέρα.[1] Τα κύρια συμπτώματα περιλαμβάνουν δύσπνοια και βήχα, που μπορεί ή όχι να παράγει βλέννα.[1] Η ΧΑΠ επιδεινώνεται προοδευτικά με τις καθημερινές δραστηριότητες όπως το περπάτημα ή το ντύσιμο να γίνονται δύσκολες.[2]
Οι δύο πιο συχνές παθήσεις της ΧΑΠ είναι το εμφύσημα και η χρόνια βρογχίτιδα, και αποτελούν τους δύο κλασικούς φαινότυπους της ΧΑΠ.[3] Το εμφύσημα ορίζεται ως διευρυμένες κυψελίδες του πνεύμονα των οποίων τα τοιχώματα καταρρέουν με αποτέλεσμα μόνιμη βλάβη στον πνευμονικό ιστό. Ως χρόνια βρογχίτιδα ορίζεται ο παραγωγικός βήχας που εμφανίζεται για τουλάχιστον τρεις μήνες κάθε χρόνο για δύο χρόνια. Και οι δύο αυτές καταστάσεις μπορεί να υπάρχουν χωρίς περιορισμό της ροής αέρα όταν δεν ταξινομούνται ως ΧΑΠ. Το εμφύσημα είναι μόνο μία από τις δομικές ανωμαλίες που μπορεί να περιορίσουν τη ροή του αέρα και μπορεί να υπάρξει χωρίς περιορισμό της ροής του αέρα σε σημαντικό αριθμό ατόμων.[4][5] Η χρόνια βρογχίτιδα δεν οδηγεί πάντα σε περιορισμό της ροής του αέρα, αλλά στους νεαρούς ενήλικες που καπνίζουν ο κίνδυνος εμφάνισης ΧΑΠ είναι υψηλός.[1] Πολλοί ορισμοί της ΧΑΠ στο παρελθόν περιελάμβαναν το εμφύσημα και τη χρόνια βρογχίτιδα, αλλά ποτέ δεν συμπεριλήφθηκαν στους ορισμούς της έκθεσης GOLD.[1] Το εμφύσημα και η χρόνια βρογχίτιδα παραμένουν οι κυρίαρχοι φαινότυποι της ΧΑΠ, αλλά συχνά υπάρχει αλληλεπικάλυψη μεταξύ τους και έxουν επίσης περιγραφεί και άλλοι φαινότυποι.[3][6]
Η πιο κοινή αιτία ΧΑΠ είναι το κάπνισμα. Άλλοι παράγοντες κινδύνου περιλαμβάνουν την ατμοσφαιρική ρύπανση, την έκθεση σε επαγγελματικές ερεθιστικές ουσίες όπως η σκόνη από δημητριακά, η σκόνη ή οι αναθυμιάσεις καδμίου και γενετικοί παράγοντες.[1][7] Στις αναπτυσσόμενες χώρες, κοινές πηγές ατμοσφαιρικής ρύπανσης εσωτερικών χώρων είναι η χρήση άνθρακα και βιομάζας όπως ξύλο και ξηρή κοπριά ως καύσιμο για μαγείρεμα και θέρμανση.[8][1] Οι περισσότεροι άνθρωποι που ζουν στις ευρωπαϊκές πόλεις εκτίθενται σε επιβλαβή επίπεδα ατμοσφαιρικής ρύπανσης.[9] Η διάγνωση βασίζεται στην κακή ροή αέρα όπως μετράται με τη σπιρομέτρηση.[1]
Οι περισσότερες περιπτώσεις ΧΑΠ μπορούν να προληφθούν με τη μείωση της έκθεσης σε παράγοντες κινδύνου όπως το κάπνισμα και οι ατμοσφαιρικοί ρύποι.[1] Ενώ η θεραπεία μπορεί να επιβραδύνει την επιδείνωση, δεν υπάρχουν πειστικές ενδείξεις ότι οποιαδήποτε φαρμακευτική αγωγή μπορεί να αλλάξει τη μακροπρόθεσμη έκπτωση της πνευμονικής λειτουργίας.[1] Οι θεραπείες για τη ΧΑΠ περιλαμβάνουν τη διακοπή του καπνίσματος, τους εμβολιασμούς, την πνευμονική αποκατάσταση, τα εισπνεόμενα βρογχοδιασταλτικά και τα κορτικοστεροειδή.[1] Μερικοί άνθρωποι μπορεί να ωφεληθούν από τη μακροχρόνια οξυγονοθεραπεία, τη μείωση του όγκου των πνευμόνων και τη μεταμόσχευση πνευμόνων.[1] Σε όσους έχουν περιόδους οξείας επιδείνωσης, μπορεί να χρειαστεί αυξημένη χρήση φαρμάκων, αντιβιοτικών, κορτικοστεροειδών και νοσηλεία.[10]
Όσον αφορά το 2015, η ΧΑΠ επηρέασε περίπου 174,5 εκατομμύρια άνθρωποι (2,4% του παγκόσμιου πληθυσμού).[11] Εμφανίζεται τυπικά σε άνδρες και γυναίκες ηλικίας άνω των 35-40 ετών.[2] Το 2019 προκάλεσε 3,2 εκατομμύρια θανάτους, το 80% των οποίων σημειώθηκε σε χώρες με χαμηλό και μεσαίο εισόδημα,[2] μια άνοδος από τους 2,4 εκατομμύρια θανάτους το 1990.[12][13] Ο αριθμός των θανάτων αναμένεται να αυξηθεί περαιτέρω λόγω της συνεχιζόμενης έκθεσης σε παράγοντες κινδύνου και της γήρανσης του πληθυσμού.[1] Στις Ηνωμένες Πολιτείες το 2010 το οικονομικό κόστος υπολογίστηκε σε 32,1 δισεκατομμύρια δολάρια ΗΠΑ και αναμένεται να ανέλθει στα 49 δολάρια ΗΠΑ δισεκατομμύρια το 2020.[14] Στο Ηνωμένο Βασίλειο αυτό το κόστος υπολογίζεται σε 3,8 δισεκατομμύρια £ ετησίως.[15]
Σημεία και συμπτώματα
[Επεξεργασία | επεξεργασία κώδικα]
Ένα βασικό σύμπτωμα της ΧΑΠ είναι η χρόνια και προοδευτική δύσπνοια που είναι το πιο χαρακτηριστικό της πάθησης. Η δύσπνοια είναι συχνά το πιο οδυνηρό σύμπτωμα που ευθύνεται για το σχετικό άγχος και την αίσθηση αναπηρίας.[1] Τα συμπτώματα του συριγμού και το σφίξιμο στο στήθος που σχετίζονται με τη δύσπνοια μπορεί να ποικίλλουν κατά τη διάρκεια μιας ημέρας ή μεταξύ ημερών και δεν είναι πάντα παρόντα. Το σφίξιμο στο στήθος συχνά ακολουθεί προσπάθεια.[1] Πολλοί άνθρωποι με πιο προχωρημένη ΧΑΠ αναπνέουν με σφιγμένα χείλη, κάτι που μπορεί να βελτιώσει τη δύσπνοια.[16] Η δύσπνοια είναι συχνά υπεύθυνη για μειωμένη σωματική δραστηριότητα και τα χαμηλά επίπεδα σωματικής δραστηριότητας συνδέονται με χειρότερα αποτελέσματα.[1][17] Σε σοβαρές και πολύ σοβαρές περιπτώσεις μπορεί να υπάρχει συνεχής κόπωση, απώλεια βάρους, απώλεια μυών και ανορεξία. Τα άτομα με ΧΑΠ έχουν συχνά αυξημένη δύσπνοια και συχνά κρυολογήματα πριν αναζητήσουν θεραπεία.[1]
Δυσκολία στην αναπνοή
[Επεξεργασία | επεξεργασία κώδικα]Ένα βασικό σύμπτωμα της ΧΑΠ είναι η χρόνια και προοδευτική δύσπνοια που είναι το πιο χαρακτηριστικό της πάθησης. Η δύσπνοια είναι συχνά το πιο οδυνηρό σύμπτωμα που ευθύνεται για το σχετικό άγχος και την αίσθηση αναπηρίας.[1] Τα συμπτώματα του συριγμού και το σφίξιμο στο στήθος που σχετίζονται με τη δύσπνοια μπορεί να ποικίλλουν κατά τη διάρκεια μιας ημέρας ή μεταξύ ημερών και δεν είναι πάντα παρόντα. Το σφίξιμο στο στήθος συχνά ακολουθεί προσπάθεια.[1] Πολλοί άνθρωποι με πιο προχωρημένη ΧΑΠ αναπνέουν με σφιγμένα χείλη, κάτι που μπορεί να βελτιώσει τη δύσπνοια.[16] Η δύσπνοια είναι συχνά υπεύθυνη για μειωμένη σωματική δραστηριότητα και τα χαμηλά επίπεδα σωματικής δραστηριότητας συνδέονται με χειρότερα αποτελέσματα.[1][17] Σε σοβαρές και πολύ σοβαρές περιπτώσεις μπορεί να υπάρχει συνεχής κόπωση, απώλεια βάρους, απώλεια μυών και ανορεξία. Τα άτομα με ΧΑΠ έχουν συχνά αυξημένη δύσπνοια και συχνά κρυολογήματα πριν αναζητήσουν θεραπεία.[1]
Βήχας
[Επεξεργασία | επεξεργασία κώδικα]Το συχνότερο πρώτο σύμπτωμα της ΧΑΠ είναι χρόνιος βήχας, ο οποίος μπορεί να ή να μην παράγει βλέννα με τη μορφή φλέγματος. Το φλέγμα απομακρύνεται με τον βήχα με τη μορφή πτυέλων τα οποία μπορεί να είναι διαλείποντα και μπορεί να καταποθούν ή να φτυστούν ανάλογα με κοινωνικούς ή πολιτισμικούς παράγοντες και επομένως δεν είναι πάντα εύκολο να αξιολογηθούν. Ωστόσο, συνοδός παραγωγικός βήχας παρατηρείται μόνο στο 30% των περιπτώσεων. Μερικές φορές μπορεί να αναπτυχθεί περιορισμένη ροή αέρα απουσία βήχα.[1] Τα συμπτώματα είναι συνήθως χειρότερα το πρωί.[18]
Ο χρόνιος παραγωγικός βήχας είναι αποτέλεσμα υπερέκκρισης βλέννας και όταν επιμένει για περισσότερους από τρεις μήνες κάθε χρόνο για τουλάχιστον δύο χρόνια, ορίζεται ως χρόνια βρογχίτιδα.[1] Η χρόνια βρογχίτιδα μπορεί να εμφανιστεί πριν από τη διάγνωση περιορισμένης ροής αέρα.[1] Μερικά άτομα με ΧΑΠ αποδίδουν τα συμπτώματα στις συνέπειες του καπνίσματος. Σε σοβαρή ΧΑΠ, ο έντονος βήχας μπορεί να οδηγήσει σε κατάγματα πλευρών ή σε σύντομη απώλεια συνείδησης.[1]
Παροξύνσεις
[Επεξεργασία | επεξεργασία κώδικα]Μια παρόξυνση είναι η ξαφνική επιδείνωση των σημείων και των συμπτωμάτων που διαρκεί για αρκετές ημέρες. Το βασικό σύμπτωμα είναι η αυξημένη δύσπνοια, άλλα εμφανή συμπτώματα είναι η υπερβολική βλέννα, ο αυξημένος βήχας και ο συριγμός. Ένα συνηθισμένο σημάδι είναι η παγίδευση αέρα.[1] Η συνήθης αιτία μιας έξαρσης είναι μια ιογενής λοίμωξη, πιο συχνά το κοινό κρυολόγημα.[1] Το κοινό κρυολόγημα είναι συνηθέστερο τους χειμερινούς μήνες, αλλά μπορεί να εμφανιστεί ανά πάσα στιγμή.[19] Άλλες λοιμώξεις του αναπνευστικού μπορεί να είναι βακτηριακές ή σε συνδυασμό μερικές φορές δευτερογενώς σε ιογενή λοίμωξη.[20] Η πιο κοινή βακτηριακή λοίμωξη προκαλείται από το Haemophilus influenzae.[21] Άλλοι κίνδυνοι περιλαμβάνουν την έκθεση στον καπνό του τσιγάρου (ενεργητικά και παθητικά) και περιβαλλοντικούς ρύπους – τόσο σε εσωτερικούς όσο και σε εξωτερικούς χώρους.[22] Κατά τη διάρκεια της πανδημίας COVID-19, οι εισαγωγές στα νοσοκομεία για παροξύνσεις ΧΑΠ μειώθηκαν απότομα, γεγονός που μπορεί να αποδοθεί στη μείωση των εκπομπών και στον καθαρότερο αέρα.[23] Υπήρξε επίσης μια αξιοσημείωτη μείωση στον αριθμό των κρυολογημάτων και λοιμώξεων από γρίπη κατά τη διάρκεια αυτής της περιόδου.[24]
Ο καπνός από τις πυρκαγιές αποδεικνύεται αυξανόμενος κίνδυνος σε πολλά μέρη του κόσμου και οι κυβερνητικές υπηρεσίες έχουν δημοσιεύσει προστατευτικές συμβουλές στους ιστότοπούς τους. Στις ΗΠΑ, η EPA συμβουλεύει ότι η χρήση μάσκας σκόνης δεν παρέχει προστασία από τα λεπτά σωματίδια στις πυρκαγιές, και αντ' αυτού συμβουλεύει τη χρήση μάσκας σωματιδίων που εφαρμόζουν καλά.[25] Αυτή η ίδια συμβουλή προσφέρεται στον Καναδά για τις επιπτώσεις των δασικών πυρκαγιών τους.[26] Οι πυρκαγιές στην Αυστραλία δουν επιπρόσθετα στους παράγοντες υψηλού κινδύνου για ΧΑΠ και την επιδείνωσή της για τους αγρότες.[27]
Ο αριθμός των παροξύνσεων δεν φαίνεται να σχετίζεται με κάποιο στάδιο της νόσου. Όσοι έχουν δύο ή περισσότερες το χρόνο θεωρείται ότι έχουν επιδείνωση της εξέλιξης της νόσου.[1] Η ευθραυστότητα στη γήρανση αυξάνει τις παροξύνσεις και τη νοσηλεία.[28]
Οι παροξύνσεις στη ΧΑΠ είναι συχνά ανεξήγητες και μια μελέτη υπογραμμίζει την πιθανότητα πνευμονικής εμβολής ως πιθανή αιτία μερικών από αυτές. Τα συμπτώματα μπορεί να περιλαμβάνουν πλευριτικού τύπου πόνο στον θώρακα και καρδιακή ανεπάρκεια χωρίς εικόνα λοίμωξης. Τέτοια έμβολα θα μπορούσαν να ανταποκριθούν στα αντιπηκτικά.[29]
Συννοσηρότητες
[Επεξεργασία | επεξεργασία κώδικα]Η ΧΑΠ εμφανίζεται συχνά μαζί με μια σειρά από άλλες καταστάσεις ( συννοσηρότητες) που οφείλονται εν μέρει σε κοινούς παράγοντες κινδύνου. Οι κοινές συννοσηρότητες περιλαμβάνουν καρδιαγγειακή νόσο, δυσλειτουργία των σκελετικών μυών, μεταβολικό σύνδρομο, οστεοπόρωση, κατάθλιψη, άγχος και καρκίνο του πνεύμονα.[1] Το μεταβολικό σύνδρομο έχει βρεθεί ότι επηρεάζει έως και το πενήντα τοις εκατό των ατόμων με ΧΑΠ και επηρεάζει σημαντικά την έκβαση. Δεν είναι γνωστό εάν συνυπάρχει με ΧΑΠ ή αναπτύσσεται ως συνέπεια της παθολογίας. Το μεταβολικό σύνδρομο από μόνο του έχει υψηλό ποσοστό νοσηρότητας και θνησιμότητας και αυτό το ποσοστό ενισχύεται όταν συνυπάρχει με ΧΑΠ. Οι περισσότεροι άνθρωποι με ΧΑΠ πεθαίνουν από συννοσηρότητες και όχι από αναπνευστικά προβλήματα.[30]
Το άγχος και η κατάθλιψη είναι συχνά επιπλοκές της ΧΑΠ.[31] Άλλες επιπλοκές περιλαμβάνουν μειωμένη ποιότητα ζωής και αυξημένη αναπηρία, καρδιοπνευμονικό σύνδρομο, συχνές λοιμώξεις του αναπνευστικού, συμπεριλαμβανομένης της πνευμονίας, της δευτεροπαθούς πολυκυτταραιμίας, της αναπνευστικής ανεπάρκειας, του πνευμοθώρακα, του καρκίνου του πνεύμονα και της καχεξίας (μυϊκή απώλεια).[31][32]
Η γνωσιακή έκπτωση είναι κοινή σε άτομα με ΧΑΠ, όπως συμβαίνει και σε άλλες πνευμονικές παθήσεις που επηρεάζουν τη ροή του αέρα. Η γνωσιακή έκπτωση σχετίζεται με τη μείωση της ικανότητας αντιμετώπισης βασικών δραστηριοτήτων της καθημερινής ζωής.[1]
Δεν είναι σαφές εάν τα άτομα με ΧΑΠ διατρέχουν μεγαλύτερο κίνδυνο να προσβληθούν από COVID-19, αν και εάν μολυνθούν κινδυνεύουν να νοσηλευτούν και να αναπτύξουν σοβαρότερη νόσο. Η διαφοροποίηση των συμπτωμάτων της COVID-19 από μια έξαρση είναι δύσκολη. Τα ήπια πρόδρομα συμπτώματα μπορεί να καθυστερήσουν την αναγνώρισή της και, όπου περιλαμβάνουν απώλεια γεύσης ή όσφρησης, πρέπει να τίθεται η υποψία για COVID-19.[33]
Ορισμός
[Επεξεργασία | επεξεργασία κώδικα]Πολλοί ορισμοί της ΧΑΠ στο παρελθόν περιελάμβαναν τη χρόνια βρογχίτιδα και το εμφύσημα, αλλά αυτοί δεν έχουν συμπεριληφθεί στους ορισμούς της έκθεσης GOLD.[1] Το εμφύσημα ορίζεται ως η διάταση του πνευμονικού ιστού και συγκεκριμένα των κυψελίδων, των οποίων τα τοιχώματα καταρρέουν με αποτέλεσμα μόνιμη βλάβη στον πνευμονικό ιστό και είναι μόνο μία από τις δομικές ανωμαλίες που μπορούν να περιορίσουν τη ροή του αέρα. Η κατάσταση μπορεί να υπάρχει χωρίς περιορισμό ροής αέρα, αλλά συνήθως συμβαίνει.[4] Ως χρόνια βρογχίτιδα ορίζεται ο παραγωγικός βήχας που εμφανίζεται για τουλάχιστον τρεις μήνες κάθε χρόνο για δύο χρόνια, αλλά δεν οδηγεί πάντα σε περιορισμό της ροής του αέρα, αν και ο κίνδυνος εμφάνισης ΧΑΠ είναι μεγάλος.[1] Αυτοί οι παλαιότεροι ορισμοί ομαδοποίησαν τους δύο τύπους ως τύπου Α και τύπου Β. Ο τύπος Α ήταν τύποι εμφυσήματος γνωστοί ως pink puffers λόγω της ροζ επιδερμίδας, του γρήγορου ρυθμού αναπνοής και των σφιγμένων χειλιών τους. Ο τύπος Β ήταν χρόνιοι βρογχικοί τύποι που αναφέρονται ως blue bloaters λόγω των χαμηλών επιπέδων οξυγόνου που προκαλούσαν μπλε χρώμα στο δέρμα και τα χείλη και πρησμένους αστραγάλους.[34] Αυτές οι διαφορές προτάθηκε ότι οφείλονται στην παρουσία ή όχι παράπλευρου αερισμού, εμφανούς στο εμφύσημα και απόντα στη χρόνια βρογχίτιδα.[35] Αυτή η ορολογία δεν ήταν πλέον αποδεκτή ως χρήσιμη, καθώς τα περισσότερα άτομα με ΧΑΠ έχουν συνδυασμό εμφυσήματος και νόσου των αεραγωγών.[34] Αυτοί πλέον αναγνωρίζονται ως οι δύο κύριοι φαινότυποι της ΧΑΠ - ο εμφυσηματικός φαινότυπος και ο χρόνιος βρογχικός φαινότυπος.[3]
Υπότυποι
[Επεξεργασία | επεξεργασία κώδικα]Οι δύο κλασικοί εμφυσηματικοί και χρόνιοι βρογχικοί φαινότυποι είναι θεμελιωδώς διαφορετικές καταστάσεις με μοναδικούς υποκείμενους μηχανισμούς.[3] Έκτοτε έχει αναγνωριστεί ότι η ΧΑΠ είναι πιο περίπλοκη, με ποικιλόμορφη ομάδα διαταραχών διαφορετικών παραγόντων κινδύνου και κλινικών εκβάσεων που οδήγησε στην αποδοχή και προτεινόμενη σειρά άλλων υποτύπων ή φαινοτύπων της ΧΑΠ.[36][37] Τα αποτελέσματα της σπιρομέτρησης είναι ανεπαρκή για τον καθορισμό των φαινοτύπων και έχουν χρησιμοποιηθεί κυρίως ακτινογραφίες, αξονικές τομογραφίες και μαγνητική τομογραφία θώρακα. Οι περισσότερες περιπτώσεις ΧΑΠ διαγιγνώσκονται σε μεταγενέστερο στάδιο και η χρήση απεικονιστικών μεθόδων θα επέτρεπε την έγκαιρη ανίχνευση και θεραπεία.[3]
Η αναγνώριση των διαφορετικών φαινοτύπων μπορεί να καθοδηγήσει στη λήψη των κατάλληλων θεραπευτικών προσεγγίσεων. Για παράδειγμα, ο αναστολέας PDE4 ροφλουμιλάστη στοχεύει στον χρόνιο βρογχικό φαινότυπο.[38]
Δύο φλεγμονώδεις φαινότυποι δείχνουν σταθερότητα φαινοτύπου. ο ουδετεροφιλικός φλεγμονώδης φαινότυπος και ο ηωσινόφιλος φλεγμονώδης φαινότυπος.[39] Η μεπολιζουμάμπη, ένα μονοκλωνικό αντίσωμα, έχει αποδειχθεί ότι παρέχει όφελος στη θεραπεία του ηωσινοφιλικού φλεγμονώδους τύπου παρά στη χρήση κορτικοστεροειδών από το στόμα, αλλά απαιτούνται περαιτέρω μελέτες.[1]
Ένας άλλος αναγνωρισμένος φαινότυπος είναι η συχνή έξαρση.[40] Η συχνή έξαρση έχει δύο ή περισσότερες παροξύνσεις το χρόνο, έχει κακή πρόγνωση και περιγράφεται ως μέτρια σταθερός φαινότυπος.[1]
Ένας φαινότυπος πνευμονικής αγγειακής ΧΑΠ έχει περιγραφεί λόγω καρδιαγγειακής δυσλειτουργίας.[41] Ένας μοριακός φαινότυπος της δυσλειτουργίας του CFTR είναι κοινός με την κυστική ίνωση.[6] Ένας συνδυασμένος φαινότυπος χρόνιας βρογχίτιδας και βρογχεκτασίας έχει περιγραφεί με δυσκολία στον προσδιορισμό της καλύτερης θεραπείας.[42]
Ο μόνος γονότυπος είναι ο γενετικός υπότυπος έλλειψης άλφα-1 αντιτρυψίνης (AATD) και αυτός έχει ειδική θεραπεία.[43]
Αίτια
[Επεξεργασία | επεξεργασία κώδικα]Η αιτία της ανάπτυξης της ΧΑΠ είναι η έκθεση σε επιβλαβή σωματίδια ή αέρια που ερεθίζουν τον πνεύμονα προκαλώντας φλεγμονή που αλληλεπιδρά με έναν αριθμό παραγόντων ξενιστή. Αυτή η έκθεση πρέπει να είναι σημαντική ή μακροπρόθεσμη.[1]
Ο πιο σημαντικός παράγοντας κινδύνου για την ανάπτυξη της ΧΑΠ είναι ο καπνός του τσιγάρου, αλλά λιγότερο από το 50 τοις εκατό των βαρέων καπνιστών εμφανίζουν ΧΑΠ, οπότε άλλοι παράγοντες, όπως η έκθεση σε εσωτερικούς και εξωτερικούς ρύπους, αλλεργιογόνα, επαγγελματική έκθεση και παράγοντες του ξενιστή πρέπει να ληφθούν υπόψη.[18][1] Οι παράγοντες ξενιστή περιλαμβάνουν γενετική ευαισθησία, παράγοντες που σχετίζονται με τη φτώχεια, τη γήρανση και τη σωματική αδράνεια. Το άσθμα και η φυματίωση έχουν αναγνωριστεί επίσης ως παράγοντες κινδύνου.[1] Στην Ευρώπη η υπερανταπόκριση των αεραγωγών αξιολογείται ως ο δεύτερος σημαντικότερος παράγοντας κινδύνου μετά το κάπνισμα.[1]
Ένας παράγοντας ξενιστή που έχει περιγραφεί είναι μια παραλλαγή διακλάδωσης αεραγωγού που προκύπτει κατά την ανάπτυξη. Το αναπνευστικό δέντρο είναι ένα φίλτρο για επιβλαβείς ουσίες και κάθε παραλλαγή έχει τη δυνατότητα να το διαταράξει. Έχει βρεθεί ότι μια παραλλαγή σχετίζεται με την ανάπτυξη χρόνιας βρογχίτιδας και μια άλλη με την ανάπτυξη εμφυσήματος. Μια παραλλαγή κλάδου στον κεντρικό αεραγωγό σχετίζεται ειδικά με αυξημένη ευαισθησία για την μετέπειτα ανάπτυξη ΧΑΠ. Μια γενετική συσχέτιση για τις παραλλαγές έχει βρεθεί μερικές φορές με το FGF10.[44][45]
Η κατάχρηση αλκοόλ μπορεί να οδηγήσει σε αλκοολική πνευμονοπάθεια και θεωρείται ανεξάρτητος παράγοντας κινδύνου για ΧΑΠ.[46][47] Η κάθαρση των βλεννογόνων διαταράσσεται από τη χρόνια έκθεση στο αλκοόλ. Η δραστηριότητα των μακροφάγων μειώνεται και προωθείται φλεγμονώδης απόκριση.[47][48] Η ζημιά οδηγεί σε ευαισθησία σε λοιμώξεις, συμπεριλαμβανομένης της COVID-19,[49] περισσότερο όταν συνδυάζεται με το κάπνισμα. Το κάπνισμα επάγει την ανοδική ρύθμιση της έκφρασης του ΜΕΑ2, ενός αναγνωρισμένου παράγοντα στην ανάπτυξη του COVID-19.[46]
Κάπνισμα
[Επεξεργασία | επεξεργασία κώδικα]Ο κύριος παράγοντας κινδύνου για ΧΑΠ παγκοσμίως είναι το κάπνισμα με αυξημένο ποσοστό εμφάνισης ΧΑΠ σε καπνιστές και πρώην καπνιστές.[1] Από αυτούς που καπνίζουν, περίπου το 20% θα νοσήσει από ΧΑΠ,[50] που αυξάνεται σε λιγότερο από 50% στους βαρείς καπνιστές.[1] Στις Ηνωμένες Πολιτείες και το Ηνωμένο Βασίλειο, από τα άτομα με ΧΑΠ, το 80–95% είναι είτε νυν είτε προηγούμενοι καπνιστές.[50][51][52] Αρκετές μελέτες δείχνουν ότι οι γυναίκες είναι πιο επιρρεπείς από τους άνδρες στις βλαβερές συνέπειες του καπνού του τσιγάρου.[53] Για την ίδια ποσότητα καπνίσματος, οι γυναίκες έχουν υψηλότερο κίνδυνο ΧΑΠ από τους άνδρες.[54] Στους μη καπνιστές, η έκθεση στο παθητικό κάπνισμα (παθητικό κάπνισμα) είναι η αιτία 1,2 εκατομμυρίων θανάτων από τους περισσότερους από 8 εκατομμύρια θανάτους παγκοσμίως λόγω του καπνού του τσιγάρου.[55] Οι γυναίκες που καπνίζουν κατά τη διάρκεια της εγκυμοσύνης και στην πρώιμη ζωή του παιδιού είναι ένας παράγοντας κινδύνου για την μετέπειτα ανάπτυξη ΧΑΠ στο παιδί τους.[56]
Άλλοι τύποι καπνού τσιγάρου, όπως από τη χρήση πούρων, πίπας και ναργιλέ, ενέχουν επίσης κίνδυνο.[1] Ο καπνός του ναργιλέ φαίνεται να είναι εξίσου επιβλαβής ή ακόμη πιο επιβλαβής με το κάπνισμα τσιγάρων.[57]
Η μαριχουάνα είναι η δεύτερη πιο συχνά καπνιζόμενη ουσία, αλλά τα στοιχεία που συνδέουν τη χρήση της με τη ΧΑΠ είναι πολύ περιορισμένα. Περιορισμένα στοιχεία δείχνουν ότι η μαριχουάνα δεν επιταχύνει την πτώση της πνευμονικής λειτουργίας.[58] Η μικρή χρήση μαριχουάνας έχει βρογχοδιασταλτικό αποτέλεσμα παρά βρογχοσυσπαστικό αποτέλεσμα από τη χρήση καπνού, αλλά συχνά καπνίζεται σε συνδυασμό με τον καπνό ή μόνη της από καπνιστές. Ωστόσο, περισσότερη χρήση έδειξε μείωση του FEV1.[59] Υπάρχουν ενδείξεις ότι προκαλεί ορισμένα αναπνευστικά προβλήματα και η συνδυασμένη χρήση της μπορεί να έχει αθροιστική τοξική επίδραση υποδηλώνοντάς το ως παράγοντα κινδύνου για αυτόματο πνευμοθώρακα, εμφύσημα, ΧΑΠ και καρκίνο του πνεύμονα.[58][60] Μια σημαντική διαφορά μεταξύ της χρήσης μαριχουάνας και του καπνού ήταν ότι τα αναπνευστικά προβλήματα επιλύθηκαν με τη διακοπή της χρήσης σε αντίθεση με τη συνεχιζόμενη μείωση με τη διακοπή του καπνίσματος.[58] Τα αναπνευστικά συμπτώματα που αναφέρθηκαν με τη χρήση μαριχουάνας περιελάμβαναν χρόνιο βήχα, αυξημένη παραγωγή πτυέλων και συριγμό αλλά όχι δύσπνοια. Επίσης αυτά τα συμπτώματα συνήθως αναφέρονταν δέκα χρόνια πριν από τους καπνιστές.[58] Μια άλλη μελέτη διαπίστωσε ότι οι χρόνιοι καπνιστές μαριχουάνας ακόμη και με την πρόσθετη χρήση καπνού ανέπτυξαν παρόμοια αναπνευστικά προβλήματα, αλλά δεν φάνηκε να αναπτύσσουν περιορισμό της ροής του αέρα και ΧΑΠ.[61]
Ρύπανση
[Επεξεργασία | επεξεργασία κώδικα]
Οι φωτιές με κακό αερισμό που χρησιμοποιούνται για μαγείρεμα και θέρμανση, συχνά τροφοδοτούνται από άνθρακα ή βιομάζα, όπως ξύλο και ξηρή κοπριά, οδηγώντας σε ρύπανση του εσωτερικού αέρα και αποτελούν μία από τις πιο κοινές αιτίες ΧΑΠ στις αναπτυσσόμενες χώρες. Οι γυναίκες επηρεάζονται περισσότερο καθώς έχουν μεγαλύτερη έκθεση.[1] Αυτά τα καύσιμα χρησιμοποιούνται ως η κύρια πηγή ενέργειας στο 80% των σπιτιών στην Ινδία, την Κίνα και την υποσαχάρια Αφρική.[63]
Οι άνθρωποι που ζουν σε μεγάλες πόλεις έχουν υψηλότερο ποσοστό ΧΑΠ σε σύγκριση με τους ανθρώπους που ζουν σε αγροτικές περιοχές.[64] Ενώ η αστική ατμοσφαιρική ρύπανση είναι παράγοντας που συμβάλλει στις παροξύνσεις, ο συνολικός ρόλος της ως αιτία της ΧΑΠ είναι ασαφής. Ωστόσο, ο αστικός αέρας επηρεάζει σημαντικά τον αναπτυσσόμενο πνεύμονα και την ωρίμανση του και συμβάλλει σε έναν πιθανό παράγοντα κινδύνου για την ανάπτυξη της ΧΑΠ.[1]
Περιοχές με κακή ποιότητα εξωτερικού αέρα, συμπεριλαμβανομένου αυτού από τα καυσαέρια, έχουν γενικά υψηλότερα ποσοστά ΧΑΠ.[63] Η συνολική επίδραση σε σχέση με το κάπνισμα, πιστεύεται ότι είναι μικρή.[1]
Επαγγελματική έκθεση
[Επεξεργασία | επεξεργασία κώδικα]Η έντονη και παρατεταμένη έκθεση σε σκόνες, χημικές ουσίες και αναθυμιάσεις στο χώρο εργασίας αυξάνει τον κίνδυνο ΧΑΠ σε καπνιστές, μη καπνιστές και μη καπνιστές. Ουσίες που εμπλέκονται στην επαγγελματική έκθεση και καταγράφονται στο Ηνωμένο Βασίλειο, περιλαμβάνουν οργανικές και ανόργανες σκόνες όπως κάδμιο, πυρίτιο, σκόνη από δημητριακά και αλεύρι και αναθυμιάσεις από κάδμιο και συγκολλήσεις που προάγουν τα αναπνευστικά συμπτώματα.[7][1] Η έκθεση στο χώρο εργασίας πιστεύεται ότι είναι η αιτία στο 10-20% των περιπτώσεων, και στις Ηνωμένες Πολιτείες, πιστεύεται ότι σχετίζεται με περίπου το 30% των περιπτώσεων μεταξύ μη καπνιστών ποτέ και πιθανώς αντιπροσωπεύει μεγαλύτερο κίνδυνο σε χώρες χωρίς επαρκείς κανονισμούς.[1][65] Οι αρνητικές επιπτώσεις της έκθεσης στη σκόνη και της έκθεσης στον καπνό του τσιγάρου φαίνεται να είναι σωρευτικές.[66]
Γενετική
[Επεξεργασία | επεξεργασία κώδικα]Η γενετική παίζει ρόλο στην ανάπτυξη της ΧΑΠ. Είναι συχνότερη σε συγγενείς ασθενών με ΧΑΠ που καπνίζουν από τους μη συγγενείς καπνιστές.[1] Ο πιο γνωστός γενετικός παράγοντας κινδύνου είναι η ανεπάρκεια άλφα-1 αντιτρυψίνης (AATD) και αυτός είναι ο μόνος γονότυπος (γενετικός υπότυπος) με ειδική θεραπεία.[43] Αυτός ο κίνδυνος είναι ιδιαίτερα υψηλός εάν καπνίζει επίσης κάποιος με έλλειψη άλφα-1 αντιθρυψίνης (AAT).[67] Ευθύνεται για περίπου 1–5% των περιπτώσεων[67][68] και η πάθηση είναι παρούσα σε περίπου τρία έως τέσσερα στα 10.000 άτομα.[69]
Η μελέτη COPDGene είναι μια συνεχιζόμενη διαχρονική μελέτη για την επιδημιολογία της ΧΑΠ, εντοπίζοντας φαινοτύπους και αναζητώντας την πιθανή συσχέτισή τους με ευαίσθητα γονίδια. Οι αναλύσεις σε επίπεδο γονιδιώματος σε συνεννόηση με το International COPD Genetics Consortium εντόπισαν περισσότερες από 80 περιοχές γονιδιώματος που σχετίζονται με τη ΧΑΠ και απαιτήθηκαν περαιτέρω μελέτες σε αυτές τις περιοχές. Η αλληλουχία ολόκληρου του γονιδιώματος είναι μια συνεχής συνεργασία (2019) με το Εθνικό Ινστιτούτο Καρδιάς, Πνεύμονα και Αίματος (NHLBI) για τον εντοπισμό σπάνιων γενετικών καθοριστικών παραγόντων.[70]
Παθοφυσιολογία
[Επεξεργασία | επεξεργασία κώδικα]
Η ΧΑΠ είναι μια προοδευτική πνευμονική νόσος στην οποία υπάρχει χρόνια, ατελώς αναστρέψιμη κακή ροή αέρα (περιορισμός ροής αέρα) και αδυναμία πλήρους εκπνοής ( παγίδευση αέρα ).[71] Η κακή ροή αέρα είναι αποτέλεσμα της νόσου των μικρών αεραγωγών και του εμφυσήματος (η διάταση του πνευμονικού ιστού).[72] Η σχετική συμβολή αυτών των δύο παραγόντων ποικίλλει.[1] Η παγίδευση αέρα προηγείται της υπερδιάτασης των πνευμόνων.[73]
Η ΧΑΠ αναπτύσσεται ως μια σημαντική και χρόνια φλεγμονώδης απόκριση σε εισπνεόμενες ερεθιστικές ουσίες που τελικά οδηγεί σε βρογχική και κυψελιδική αναδιαμόρφωση στον πνεύμονα, γνωστή ως νόσος των μικρών αεραγωγών. Έτσι, η αναδιαμόρφωση των αεραγωγών με στένωση του περιφερικού αεραγωγού και το εμφύσημα ευθύνονται για την αλλαγή της πνευμονικής λειτουργίας.[74] Η κάθαρση του βλεννογόνου μεταβάλλεται ιδιαίτερα εξαιτίας της απορρύθμισης των βλεφαρίδων και της παραγωγής βλέννας.[75] Η νόσος των μικρών αεραγωγών που μερικές φορές ονομάζεται χρόνια βρογχιολίτιδα, φαίνεται να είναι πρόδρομος για την ανάπτυξη εμφυσήματος.[76] Τα εμπλεκόμενα φλεγμονώδη κύτταρα περιλαμβάνουν ουδετερόφιλα και μακροφάγα, δύο τύπους λευκών αιμοσφαιρίων. Όσοι καπνίζουν επιπροσθέτως έχουν εμπλοκή κυτταροτοξικών Τ-λεμφοκυττάρων και ορισμένα άτομα με ΧΑΠ έχουν εμπλοκή ηωσινοφίλων παρόμοια με αυτή στο άσθμα. Μέρος αυτής της κυτταρικής απόκρισης προκαλείται από φλεγμονώδεις μεσολαβητές όπως οι χημειοτακτικοί παράγοντες. Άλλες διεργασίες που εμπλέκονται στην πνευμονική βλάβη περιλαμβάνουν το οξειδωτικό στρες που παράγεται από υψηλές συγκεντρώσεις ελεύθερων ριζών στον καπνό του τσιγάρου και απελευθερώνονται από φλεγμονώδη κύτταρα και η διάσπαση του συνδετικού ιστού των πνευμόνων από πρωτεάσες (ιδιαίτερα την ελαστάση ) που αναστέλλονται ανεπαρκώς από αναστολείς πρωτεάσης. Η καταστροφή του συνδετικού ιστού των πνευμόνων οδηγεί σε εμφύσημα, το οποίο στη συνέχεια συμβάλλει στην κακή ροή αέρα και, τέλος, στην κακή απορρόφηση και απελευθέρωση των αερίων του αναπνευστικού. Η γενική απώλεια μυών που εμφανίζεται συχνά στη ΧΑΠ μπορεί να οφείλεται εν μέρει σε φλεγμονώδεις μεσολαβητές που απελευθερώνονται από τους πνεύμονες στο αίμα.[1]
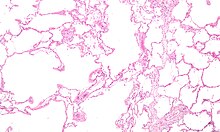
Η στένωση των αεραγωγών συμβαίνει λόγω φλεγμονής και ουλών μέσα σε αυτούς. Αυτό συμβάλλει στην αδυναμία πλήρους εκπνοής. Η μεγαλύτερη μείωση της ροής του αέρα συμβαίνει κατά την εκπνοή, καθώς η πίεση στο στήθος συμπιέζει τους αεραγωγούς αυτή τη στιγμή.[77] Αυτό μπορεί να έχει ως αποτέλεσμα περισσότερος αέρας από την προηγούμενη αναπνοή να παραμένει μέσα στους πνεύμονες όταν ξεκινά η επόμενη αναπνοή, με αποτέλεσμα την αύξηση του συνολικού όγκου αέρα στους πνεύμονες ανά πάσα στιγμή, μια διαδικασία που ονομάζεται παγίδευση αέρα που ακολουθείται στενά από υπερδιάταση.[73][77][78] Η υπερδιάταση από την άσκηση συνδέεται με τη δύσπνοια στη ΧΑΠ, καθώς η εισπνοή είναι λιγότερο άνετη όταν οι πνεύμονες είναι ήδη εν μέρει γεμάτοι.[79] Η υπερδιάταση μπορεί επίσης να επιδεινωθεί κατά τη διάρκεια μιας έξαρσης.[80] Μπορεί επίσης να υπάρχει ένας βαθμός υπερανταπόκρισης των αεραγωγών σε ερεθιστικά παρόμοια με αυτά που βρίσκονται στο άσθμα.[69]
Χαμηλά επίπεδα οξυγόνου και τελικά υψηλά επίπεδα διοξειδίου του άνθρακα στο αίμα, μπορεί να προκύψουν από κακή ανταλλαγή αερίων λόγω μειωμένου αερισμού από απόφραξη των αεραγωγών, υπερδιάταση και μειωμένη επιθυμία για αναπνοή.[1] Κατά τη διάρκεια των παροξύνσεων, η φλεγμονή των αεραγωγών αυξάνεται επίσης, με αποτέλεσμα αυξημένη υπερδιάταση, μειωμένη εκπνευστική ροή αέρα και επιδείνωση της μεταφοράς αερίων. Αυτό μπορεί να οδηγήσει σε χαμηλά επίπεδα οξυγόνου στο αίμα, τα οποία εάν υπάρχουν για παρατεταμένη περίοδο, μπορεί να οδηγήσουν σε στένωση των αρτηριών στους πνεύμονες, ενώ το εμφύσημα οδηγεί στη διάσπαση των τριχοειδών αγγείων στους πνεύμονες. Και οι δύο αυτές καταστάσεις μπορεί να οδηγήσουν σε πνευμονική καρδιοπάθεια, επίσης κλασικά γνωστή ως cor pulmonale.[32]
Διάγνωση
[Επεξεργασία | επεξεργασία κώδικα]
Η διάγνωση της ΧΑΠ θα πρέπει να εξετάζεται σε οποιονδήποτε ηλικίας άνω των 35 έως 40 ετών που έχει δύσπνοια, χρόνιο βήχα, παραγωγή πτυέλων ή συχνά κρυολογήματα του χειμώνα και ιστορικό έκθεσης σε παράγοντες κινδύνου για τη νόσο. Στη συνέχεια χρησιμοποιείται σπιρομέτρηση για να επιβεβαιωθεί η διάγνωση.[1][81]
Η σπιρομέτρηση μετρά την ποσότητα της παρούσας απόφραξης της ροής του αέρα και γενικά πραγματοποιείται μετά τη χρήση ενός βρογχοδιασταλτικού, ενός φαρμάκου για το άνοιγμα των αεραγωγών.[82] Δύο βασικά στοιχεία μετρώνται για να τεθεί η διάγνωση, ο εξαναγκασμένος εκπνευστικός όγκος σε ένα δευτερόλεπτο (FEV1), που είναι ο μεγαλύτερος όγκος αέρα που μπορεί να εκπνευστεί στο πρώτο δευτερόλεπτο της αναπνοής, και η εξαναγκασμένη ζωτική ικανότητα (FVC), που είναι ο μεγαλύτερος όγκος αέρα που μπορεί να εκπνεύσει σε μία μόνο μεγάλη αναπνοή.[83] Κανονικά, το 75–80% του FVC εμφανίζεται το πρώτο δευτερόλεπτο[83] και μια αναλογία FEV1/FVC μικρότερη από 70% σε κάποιον με συμπτώματα ΧΑΠ ορίζει ότι ένα άτομο έχει τη νόσο.[82] Με βάση αυτές τις μετρήσεις, η σπιρομέτρηση θα οδηγούσε σε υπερδιάγνωση της ΧΑΠ στους ηλικιωμένους.[82] Τα κριτήρια του Εθνικού Ινστιτούτου Αριστείας Υγείας και Φροντίδας απαιτούν επιπλέον FEV1 λιγότερο από το 80% του προβλεπόμενου.[84] Τα άτομα με ΧΑΠ παρουσιάζουν επίσης μείωση της ικανότητας διάχυσης του πνεύμονα για μονοξείδιο του άνθρακα λόγω μειωμένης επιφάνειας των κυψελίδων καθώς και βλάβης στο τριχοειδές στρώμα.[85] Ο έλεγχος της μέγιστης εκπνευστικής ροής (η μέγιστη ταχύτητα εκπνοής), που χρησιμοποιείται συνήθως στη διάγνωση του άσθματος, δεν αρκεί για τη διάγνωση της ΧΑΠ.[84]
Ο προσυμπτωματικός έλεγχος με σπιρομέτρηση σε άτομα χωρίς συμπτώματα έχει αβέβαιο αποτέλεσμα και γενικά δεν συνιστάται. Ωστόσο, συνιστάται σε άτομα χωρίς συμπτώματα αλλά με γνωστό παράγοντα κινδύνου.[1]
Αξιολόγηση
[Επεξεργασία | επεξεργασία κώδικα]| Βαθμός | Η δραστηριότητα επηρεάζεται |
|---|---|
| 1 | Μόνο επίπονη δραστηριότητα |
| 2 | Έντονο περπάτημα |
| 3 | Με κανονικό περπάτημα |
| 4 | Μετά από λίγα λεπτά περπάτημα |
| 5 | Με αλλαγή ρούχων |
| Βαρύτητα | FEV1 % προβλεπόμενης |
|---|---|
| Ήπιο (GOLD 1) | ≥80 |
| Μέτρια (GOLD 2) | 50–79 |
| Σοβαρή (GOLD 3) | 30–49 |
| Πολύ σοβαρό (GOLD 4) | <30 |
Ένας αριθμός μεθόδων μπορεί να χρησιμοποιηθεί για την αξιολόγηση των επιπτώσεων και της σοβαρότητας της ΧΑΠ.[81][1] Η κλίμακα δύσπνοιας MRC ή το τεστ αξιολόγησης ΧΑΠ (CAT) είναι απλά ερωτηματολόγια που μπορούν να χρησιμοποιηθούν.[81][86] Το GOLD αναφέρεται σε μια τροποποιημένη κλίμακα MRC που εάν χρησιμοποιηθεί, πρέπει να περιλαμβάνει άλλες δοκιμές, καθώς είναι απλώς μια δοκιμασία δύσπνοιας.[1][87] Οι βαθμολογίες στο CAT κυμαίνονται από 0-40 με όσο υψηλότερη είναι η βαθμολογία, τόσο πιο σοβαρή είναι η ασθένεια.[88] Η σπιρομέτρηση μπορεί να βοηθήσει στον προσδιορισμό της σοβαρότητας του περιορισμού της ροής του αέρα.[1] Αυτό βασίζεται συνήθως στον FEV1 που εκφράζεται ως ποσοστό του προβλεπόμενου "φυσιολογικού" για την ηλικία, το φύλο, το ύψος και το βάρος του ατόμου.[1] Τόσο οι αμερικανικές όσο και οι ευρωπαϊκές κατευθυντήριες γραμμές συνιστούν τη μερική βάση των συστάσεων θεραπείας στον FEV1.[82] Οι οδηγίες GOLD ομαδοποιούν τους ανθρώπους σε τέσσερις κατηγορίες με βάση την αξιολόγηση των συμπτωμάτων, τον βαθμό περιορισμού της ροής αέρα και το ιστορικό παροξύνσεων.[87] Η απώλεια βάρους, η απώλεια μυών και η κόπωση παρατηρούνται σε σοβαρές και πολύ σοβαρές περιπτώσεις.[1]
Η χρήση του διαγνωστικού ερωτηματολογίου της ΧΑΠ μόνο του ή σε συνδυασμό με μετρητές ροής χειρός είναι κατάλληλη για τον έλεγχο της ΧΑΠ στην πρωτοβάθμια περίθαλψη.[89]
Άλλες εξετάσεις
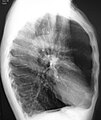
[Επεξεργασία | επεξεργασία κώδικα]Η ακτινογραφία θώρακος δεν είναι χρήσιμη για τη διάγνωση της ΧΑΠ, αλλά είναι χρήσιμη είτε για τον αποκλεισμό άλλων παθήσεων είτε για συννοσηρότητες όπως η πνευμονική ίνωση και οι βρογχεκτασίες. Χαρακτηριστικά σημεία της ΧΑΠ στην ακτινογραφία περιλαμβάνουν υπερδιάταση (που φαίνεται από πεπλατυσμένο διάφραγμα και αυξημένο οπισθοστερνικό αέρα) και υπερδιαυγαστικότητα των πνευμόνων.[1] Μπορεί επίσης να παρατηρηθεί τραχεία σαν θηκάρι που είναι ενδεικτική της ΧΑΠ.[90]
Η αξονική τομογραφία δεν χρησιμοποιείται συνήθως πέρα από τον αποκλεισμό βρογχεκτασιών.[1] Μια ανάλυση του αρτηριακού αίματος χρησιμοποιείται για τον προσδιορισμό της ανάγκης για θεραπεία οξυγόνου και την αξιολόγηση υψηλών επιπέδων διοξειδίου του άνθρακα στο αίμα. Αυτό συνιστάται σε άτομα με προβλεπόμενο FEV1 μικρότερο από 35%, σε άτομα με περιφερειακό κορεσμό οξυγόνου μικρότερο από 92% και σε άτομα με συμπτώματα συμφορητικής καρδιακής ανεπάρκειας.[91] Ο ΠΟΥ συνιστά όλοι όσοι έχουν διαγνωστεί με ΧΑΠ να υποβάλλονται σε έλεγχο για ανεπάρκεια άλφα-1 αντιθρυψίνης.[1]
-
Ακτινογραφία θώρακος που δείχνει σοβαρή ΧΑΠ: Σημειώστε το μικρό μέγεθος της καρδιάς σε σύγκριση με τους πνεύμονες.
-
Πλάγια ακτινογραφία θώρακος ατόμου με εμφύσημα: Σημειώστε τον βαρελοειδή θώρακα και το επίπεδο διάφραγμα.
-
Φυσαλίδα αέρα όπως φαίνεται στην ακτινογραφία θώρακος σε άτομο με σοβαρή ΧΑΠ
-
Σοβαρή περίπτωση πομφολυγώδους εμφυσήματος
-
Αξονική αξονική εικόνα πνεύμονα ατόμου με πομφολυγώδες εμφύσημα τελικού σταδίου
-
Πολύ σοβαρό εμφύσημα με καρκίνο του πνεύμονα στα αριστερά (αξονική τομογραφία)
Διαφορική διάγνωση
[Επεξεργασία | επεξεργασία κώδικα]Η ΧΑΠ μπορεί να χρειαστεί να διαφοροδιαγνωστεί από άλλες καταστάσεις όπως η συμφορητική καρδιακή ανεπάρκεια, το άσθμα, οι βρογχεκτασίες, η φυματίωση, η αποφρακτική βρογχιολίτιδα και η διάχυτη πανβρογχιολίτιδα.[1] Η διάκριση μεταξύ άσθματος και ΧΑΠ γίνεται με βάση τα συμπτώματα, το ιστορικό καπνίσματος και αν ο περιορισμός της ροής του αέρα είναι αναστρέψιμος με βρογχοδιασταλτικά στη σπιρομέτρηση.[92] Η χρόνια βρογχίτιδα με φυσιολογική ροή αέρα δεν ταξινομείται ως ΧΑΠ.[69]
Πρόληψη
[Επεξεργασία | επεξεργασία κώδικα]Οι περισσότερες περιπτώσεις ΧΑΠ είναι δυνητικά αποτρέψιμες μέσω της μειωμένης έκθεσης στον καπνό του τσιγάρου και άλλους εσωτερικούς και εξωτερικούς ρύπους.[1]
Διακοπή του καπνίσματος
[Επεξεργασία | επεξεργασία κώδικα]Οι πολιτικές των κυβερνήσεων, των φορέων δημόσιας υγείας και των αντικαπνιστικών οργανώσεων μπορούν να μειώσουν τα ποσοστά καπνίσματος αποθαρρύνοντας τους ανθρώπους να ξεκινήσουν και ενθαρρύνοντας τους ανθρώπους να σταματήσουν το κάπνισμα.[93] Η απαγόρευση του καπνίσματος σε δημόσιους χώρους και χώρους εργασίας είναι σημαντικά μέτρα για τη μείωση της έκθεσης στο παθητικό κάπνισμα, και ενώ πολλά μέρη έχουν θεσπίσει απαγορεύσεις, προτείνονται περισσότερα.[63]
Σε όσους καπνίζουν, η διακοπή του καπνίσματος είναι το μόνο μέτρο που φαίνεται να επιβραδύνει την επιδείνωση της ΧΑΠ.[94][95] Ακόμη και σε μεταγενέστερο στάδιο της νόσου, μπορεί να μειώσει τον ρυθμό επιδείνωσης της πνευμονικής λειτουργίας και να καθυστερήσει την εμφάνιση αναπηρίας και θανάτου.[96] Συχνά, απαιτούνται αρκετές προσπάθειες πριν επιτευχθεί μακροχρόνια αποχή.[93] Προσπάθειες άνω των 5 ετών οδηγούν σε επιτυχία σχεδόν στο 40% των ανθρώπων.[97]
Μερικοί καπνιστές μπορούν να επιτύχουν μακροχρόνια διακοπή του καπνίσματος μόνο μέσω της θέλησης. Το κάπνισμα, ωστόσο, είναι πολύ εθιστικό και πολλοί καπνιστές χρειάζονται περαιτέρω υποστήριξη.[98] Η πιθανότητα διακοπής του καπνίσματος βελτιώνεται με την κοινωνική υποστήριξη, τη συμμετοχή σε ένα πρόγραμμα διακοπής του καπνίσματος και τη χρήση φαρμάκων όπως η θεραπεία υποκατάστασης νικοτίνης, η βουπροπιόνη ή η βαρενικλίνη.[93][95][97] Ο συνδυασμός της φαρμακευτικής αγωγής για τη διακοπή του καπνίσματος με τη συμπεριφορική θεραπεία έχει υπερδιπλάσιες πιθανότητες να είναι αποτελεσματικός στο να βοηθήσει τα άτομα με ΧΑΠ να σταματήσουν το κάπνισμα, σε σύγκριση με τη συμπεριφορική θεραπεία μόνο.[99]
Επαγγελματική περίθαλψη
[Επεξεργασία | επεξεργασία κώδικα]Έχουν ληφθεί ορισμένα μέτρα για να μειωθεί η πιθανότητα οι εργαζόμενοι σε βιομηχανίες που κινδυνεύουν -όπως στην εξόρυξη άνθρακα, τις κατασκευές και τη λιθοδομή- να αναπτύξουν ΧΑΠ.[63] Παραδείγματα αυτών των μέτρων περιλαμβάνουν τη δημιουργία δημόσιας πολιτικής,[63] εκπαίδευση των εργαζομένων και της διοίκησης σχετικά με τους κινδύνους, την προώθηση της διακοπής του καπνίσματος, τον έλεγχο των εργαζομένων για πρώιμα σημάδια ΧΑΠ, τη χρήση αναπνευστικών συσκευών και τον έλεγχο της σκόνης.[100][101] Ο αποτελεσματικός έλεγχος της σκόνης μπορεί να επιτευχθεί με τη βελτίωση του αερισμού, τη χρήση ψεκασμών νερού και με τη χρήση τεχνικών εξόρυξης που ελαχιστοποιούν τη δημιουργία σκόνης.[102] Εάν ένας εργαζόμενος εμφανίσει ΧΑΠ, η περαιτέρω βλάβη στους πνεύμονες μπορεί να μειωθεί αποφεύγοντας τη συνεχή έκθεση στη σκόνη, για παράδειγμα αλλάζοντας τον εργασιακό του ρόλο.[103]
Ρύπανση
[Επεξεργασία | επεξεργασία κώδικα]Η ποιότητα του αέρα τόσο στους εσωτερικούς όσο και στους εξωτερικούς χώρους μπορεί να βελτιωθεί, γεγονός που μπορεί να αποτρέψει τη ΧΑΠ ή να επιβραδύνει την επιδείνωση της υπάρχουσας νόσου.[63] Αυτό μπορεί να επιτευχθεί με προσπάθειες δημόσιας πολιτικής, πολιτισμικές αλλαγές και προσωπική συμμετοχή.[104] Πολλές ανεπτυγμένες χώρες έχουν βελτιώσει με επιτυχία την ποιότητα του εξωτερικού αέρα μέσω κανονισμών που οδήγησαν σε βελτιώσεις στην πνευμονική λειτουργία των πληθυσμών τους.[63] Συνιστάται επίσης στα άτομα να αποφεύγουν ερεθιστικούς παράγοντες ρύπανσης εσωτερικού και εξωτερικού χώρου.[1]
Στις αναπτυσσόμενες χώρες μια βασική προσπάθεια είναι να μειωθεί η έκθεση στον καπνό από τα καύσιμα μαγειρέματος και θέρμανσης μέσω του βελτιωμένου αερισμού των σπιτιών και των καλύτερων σόμπων και καμινάδων.[104] Οι σωστές σόμπες μπορεί να βελτιώσουν την ποιότητα του εσωτερικού αέρα κατά 85%. Η χρήση εναλλακτικών πηγών ενέργειας όπως το ηλιακό μαγείρεμα και η ηλεκτρική θέρμανση είναι επίσης αποτελεσματική. Η χρήση καυσίμων όπως η κηροζίνη ή ο άνθρακας μπορεί να είναι καλύτερη από την παραδοσιακή βιομάζα όπως το ξύλο ή η κοπριά.[63]
Διαχείριση
[Επεξεργασία | επεξεργασία κώδικα]Η ΧΑΠ δεν θεραπεύεται, αλλά τα συμπτώματα είναι ιάσιμα και η εξέλιξή της μπορεί να καθυστερήσει, ιδιαίτερα με τη διακοπή του καπνίσματος.[1] Οι κύριοι στόχοι της διαχείρισης είναι η μείωση της έκθεσης σε παράγοντες κινδύνου, συμπεριλαμβανομένης της χορήγησης μη φαρμακευτικών θεραπειών, όπως η βοήθεια με τη διακοπή του καπνίσματος. Η διακοπή του καπνίσματος μπορεί να μειώσει τον ρυθμό μείωσης της πνευμονικής λειτουργίας και επίσης να μειώσει τη θνησιμότητα από ασθένειες που σχετίζονται με το κάπνισμα, όπως ο καρκίνος του πνεύμονα και οι καρδιαγγειακές παθήσεις. Άλλες συστάσεις περιλαμβάνουν ετήσιους εμβολιασμούς κατά της γρίπης και εμβολιασμό κατά του πνευμονιόκοκκου για τη μείωση του κινδύνου παροξύνσεων και παροχή συμβουλών για την υγιεινή διατροφή και ενθάρρυνση της σωματικής άσκησης. Συνιστάται επίσης καθοδήγηση για τη διαχείριση της δύσπνοιας και του στρες.[1]
Άλλες ασθένειες αντιμετωπίζονται επίσης. Καταρτίζεται σχέδιο δράσης και πρόκειται να αναθεωρηθεί.[1] Η παροχή εξατομικευμένου σχεδίου δράσης, εκπαιδευτικής συνεδρίας και υποστήριξης για τη χρήση του σχεδίου δράσης τους σε περίπτωση έξαρσης, μειώνει τον αριθμό των επισκέψεων στο νοσοκομείο και ενθαρρύνει την έγκαιρη αντιμετώπιση των παροξύνσεων.[105] Όταν οι παρεμβάσεις αυτοδιαχείρισης, όπως η λήψη κορτικοστεροειδών και η χρήση συμπληρωματικού οξυγόνου, συνδυάζονται με σχέδια δράσης, η ποιότητα ζωής που σχετίζεται με την υγεία βελτιώνεται σε σύγκριση με τη συνήθη φροντίδα.[106] Σε άτομα με ΧΑΠ που υποσιτίζονται, η λήψη συμπληρωμάτων με βιταμίνη C, βιταμίνη Ε, ψευδάργυρο και σελήνιο μπορεί να βελτιώσει το βάρος, τη δύναμη των αναπνευστικών μυών και την ποιότητα ζωής που σχετίζεται με την υγεία.[1] Σημαντική ανεπάρκεια βιταμίνης D είναι συχνή σε άτομα με ΧΑΠ και μπορεί να προκαλέσει αυξημένες παροξύνσεις. Η συμπλήρωση όταν βρίσκεται σε ανεπάρκεια μπορεί να οδηγήσει σε 50% μείωση του αριθμού των παροξύνσεων.[1][107]
Ένας αριθμός ιατρικών θεραπειών χρησιμοποιείται για τη διαχείριση της σταθερής ΧΑΠ και των παροξύνσεων. Αυτά περιλαμβάνουν βρογχοδιασταλτικά, κορτικοστεροειδή και αντιβιοτικά.
Σε άτομα με σοβαρή έξαρση, τα αντιβιοτικά βελτιώνουν τα αποτελέσματα.[108] Μπορούν να χρησιμοποιηθούν διάφορα αντιβιοτικά, όπως η αμοξικιλλίνη, η δοξυκυκλίνη και η αζιθρομυκίνη. Παραμένει ασαφές αν κάποιο υπερτερεί έναντι των άλλων.[109] Δεν υπάρχουν σαφείς ενδείξεις βελτιωμένων αποτελεσμάτων για άτομα με λιγότερο σοβαρές περιπτώσεις.[108] Ο FDA συνιστά να μην χρησιμοποιούνται φθοριοκινολόνες όταν υπάρχουν άλλες επιλογές λόγω υψηλότερων κινδύνων σοβαρών παρενεργειών.[110] Κατά τη θεραπεία της οξείας υπερκαπνικής αναπνευστικής ανεπάρκειας (οξεία αυξημένα επίπεδα διοξειδίου του άνθρακα), η άσκηση θετικής πίεσης στους αεραγωγούς (BPAP) μπορεί να μειώσει τη θνησιμότητα και την ανάγκη εντατικής θεραπείας.[111] Λιγότερες από το 20% των παροξύνσεων απαιτούν εισαγωγή στο νοσοκομείο.[104] Σε άτομα χωρίς οξέωση από αναπνευστική ανεπάρκεια, η φροντίδα στο σπίτι μπορεί να βοηθήσει στην αποφυγή ορισμένων εισαγωγών.[104]
Σε άτομα με νόσο τελικού σταδίου, η παρηγορητική φροντίδα επικεντρώνεται στην ανακούφιση των συμπτωμάτων.[112] Η μορφίνη μπορεί να βελτιώσει την ανοχή στην άσκηση.[1] Μη επεμβατικός αερισμός μπορεί να χρησιμοποιηθεί για την υποστήριξη της αναπνοής και επίσης για τη μείωση της δύσπνοιας κατά τη διάρκεια της ημέρας.[113][1]
Βρογχοδιασταλτικά
[Επεξεργασία | επεξεργασία κώδικα]Τα εισπνεόμενα βρογχοδιασταλτικά βραχείας δράσης είναι τα κύρια φάρμακα που χρησιμοποιούνται όταν απαιτείται. Η χρήση τους σε τακτική βάση δεν συνιστάται.[1] Οι δύο κύριοι τύποι είναι οι β2-αδρενεργικοί αγωνιστές και τα αντιχολινεργικά είτε σε μορφές μακράς δράσης είτε βραχείας δράσης. Οι β2-αδρενεργικοί αγωνιστές στοχεύουν τους υποδοχείς στα λεία μυϊκά κύτταρα στα βρογχιόλια, προκαλώντας χαλάρωση και βελτίωση της ροής του αέρα. Μειώνουν τη δύσπνοια, τείνουν να μειώνουν τη δυναμική υπερδιάταση και βελτιώνουν την ανοχή στην άσκηση.[1][114] Βρογχοδιασταλτικά βραχείας δράσης δρουν για τέσσερις ώρες και για θεραπεία συντήρησης χρησιμοποιούνται βρογχοδιασταλτικά μακράς δράσης με δράση πάνω από δώδεκα ώρες. Σε περιόδους βαρύτερων συμπτωμάτων, κάποιο φάρμακο βραχείας δράσης μπορεί να χρησιμοποιηθεί σε συνδυασμό.[1] Ένα εισπνεόμενο κορτικοστεροειδές που χρησιμοποιείται με βήτα-2 αγωνιστή μακράς δράσης είναι πιο αποτελεσματικό από ό,τι το καθένα από μόνο του.[1]
Ποιος τύπος παράγοντα μακράς δράσης, μουσκαρινικός ανταγωνιστής μακράς δράσης (LAMA) όπως το τιοτρόπιο ή ένας βήτα αγωνιστής μακράς δράσης (LABA) είναι καλύτερος δεν είναι ξεκάθαρος και μπορεί να είναι σκόπιμο να δοκιμάσετε τον καθένα και να συνεχίσετε με αυτόν που λειτουργεί καλύτερα.[115] Και οι δύο τύποι παραγόντων φαίνεται να μειώνουν τον κίνδυνο οξέων παροξύνσεων κατά 15-25%.[111] Ο συνδυασμός LABA/LAMA μπορεί να μειώσει τις παροξύνσεις της ΧΑΠ και να βελτιώσει την ποιότητα ζωής σε σύγκριση με μόνο βρογχοδιασταλτικά μακράς δράσης.[116] Η κατευθυντήρια γραμμή NICE του 2018 συνιστά τη χρήση βρογχοδιασταλτικών διπλής μακράς δράσης με οικονομική μοντελοποίηση που υποδηλώνει ότι αυτή η προσέγγιση είναι προτιμότερη από την έναρξη ενός βρογχοδιασταλτικού μακράς δράσης και την προσθήκη ενός άλλου αργότερα.[117]
Είναι διαθέσιμοι αρκετοί β 2 αγωνιστές βραχείας δράσης, συμπεριλαμβανομένης της σαλβουταμόλης (αλβουτερόλη) και της τερβουταλίνης.[104] Παρέχουν κάποια ανακούφιση των συμπτωμάτων για τέσσερις έως έξι ώρες.[104] Τα LABA όπως η σαλμετερόλη, η φορμοτερόλη και η ινδακατερόλη χρησιμοποιούνται συχνά ως θεραπεία συντήρησης. Ορισμένοι πιστεύουν ότι τα αποδεικτικά στοιχεία των οφελών είναι περιορισμένα,[118] ενώ άλλοι θεωρούν τα στοιχεία οφέλους ως τεκμηριωμένα.[119][120][121] Η μακροχρόνια χρήση φαίνεται ασφαλής στη ΧΑΠ[122] με ανεπιθύμητες ενέργειες όπως τρόμο και αίσθημα παλμών.[111] Όταν χρησιμοποιούνται με εισπνεόμενα στεροειδή αυξάνουν τον κίνδυνο πνευμονίας.[111] Ενώ τα στεροειδή και τα LABA μπορεί να λειτουργούν καλύτερα μαζί,[118] δεν είναι σαφές εάν αυτό το ελαφρύ όφελος υπερτερεί των αυξημένων κινδύνων.[123] Υπάρχουν κάποιες ενδείξεις ότι η συνδυασμένη θεραπεία των LABA με μουσκαρινικούς ανταγωνιστές μακράς δράσης (LAMA), ένα αντιχολινεργικό, μπορεί να οδηγήσει σε λιγότερες παροξύνσεις, λιγότερη πνευμονία, βελτίωση του όγκου της αναγκαστικής εκπνοής ( FEV1% ) και πιθανές βελτιώσεις στην ποιότητα ζωής όταν σε σύγκριση με τη θεραπεία με LABA και ένα εισπνεόμενο κορτικοστεροειδές (ICS).[124] Και τα τρία μαζί, το LABA, το LAMA και το ICS, έχουν κάποια στοιχεία πλεονεκτημάτων.[125] Η ινδακατερόλη απαιτεί εισπνεόμενη δόση μία φορά την ημέρα και είναι εξίσου αποτελεσματική με τα άλλα μακράς δράσης β 2 αγωνιστικά φάρμακα που απαιτούν δόση δύο φορές την ημέρα για άτομα με σταθερή ΧΑΠ.[121]
Τα δύο κύρια αντιχολινεργικά που χρησιμοποιούνται στη ΧΑΠ είναι το ιπρατρόπιο και το τιοτρόπιο. Το ιπρατρόπιο είναι ένας βραχείας δράσης μουσκαρινικός ανταγωνιστής (SAMA), ενώ το τιοτρόπιο είναι μακράς δράσης. Το τιοτρόπιο σχετίζεται με μείωση των παροξύνσεων και βελτιωμένη ποιότητα ζωής[126] και παρέχει αυτά τα οφέλη καλύτερα από το ιπρατρόπιο.[127] Δεν φαίνεται να επηρεάζει τη θνησιμότητα ή το συνολικό ποσοστό νοσηλείας.[126] Τα αντιχολινεργικά μπορεί να προκαλέσουν ξηροστομία και συμπτώματα από το ουροποιητικό σύστημα.[111] Συσχετίζονται επίσης με αυξημένο κίνδυνο καρδιακών παθήσεων και εγκεφαλικού.[128] Το ακλιδίνιο, ένας άλλος παράγοντας μακράς δράσης, μειώνει τις νοσηλείες που σχετίζονται με τη ΧΑΠ και βελτιώνει την ποιότητα ζωής.[129][130][131] Το βρωμιούχο ουμεκλιδίνιο είναι ένα LAMA που αποτελεί εναλλακτικό αντιχολινεργικό φάρμακο.[132] Σε σύγκριση με το τιοτρόπιο, τα LAMA ακλιδίνιο, γλυκοπυρρόνιο και ουμεκλιδίνιο φαίνεται να έχουν παρόμοιο επίπεδο αποτελεσματικότητας. με τα τέσσερα να είναι πιο αποτελεσματικά από το εικονικό φάρμακο.[133] Απαιτείται περαιτέρω έρευνα συγκρίνοντας το ακλιδίνιο με το τιοτρόπιο.[131]
Κορτικοστεροειδή
[Επεξεργασία | επεξεργασία κώδικα]Τα εισπνεόμενα κορτικοστεροειδή είναι αντιφλεγμονώδη που προτείνει η GOLD ως θεραπεία συντήρησης πρώτης γραμμής σε περιπτώσεις ΧΑΠ με επαναλαμβανόμενες παροξύνσεις.[134][135] Η τακτική χρήση τους αυξάνει τον κίνδυνο πνευμονίας σε σοβαρές περιπτώσεις.[1] Μελέτες έχουν δείξει ότι ο κίνδυνος πνευμονίας σχετίζεται με όλους τους τύπους κορτικοστεροειδών, με τη σοβαρότητα της νόσου και έχει σημειωθεί σχέση δόσης-απόκρισης.[134] Τα από του στόματος γλυκοκορτικοειδή μπορεί να είναι αποτελεσματικά στη θεραπεία μιας οξείας παροξύνσεως.[1] Φαίνεται να έχουν λιγότερες παρενέργειες από αυτά που χορηγούνται ενδοφλεβίως.[136] Πέντε ημέρες στεροειδών λειτουργούν καθώς και δέκα ή δεκατέσσερις ημέρες.[137]
Η χρήση κορτικοστεροειδών σχετίζεται με μείωση του αριθμού των λεμφοειδών θυλακίων (στον βρογχικό λεμφικό ιστό).[76] Μια τριπλή εισπνεόμενη θεραπεία με LABA/LAMA/ICS βελτιώνει τη λειτουργία των πνευμόνων, μειώνει τα συμπτώματα και τις παροξύνσεις και φαίνεται ότι είναι πιο αποτελεσματική από τις μονές ή διπλές θεραπείες.[1] Οι οδηγίες της NICE συνιστούν τη χρήση ICS σε άτομα με ασθματικά χαρακτηριστικά ή χαρακτηριστικά που υποδηλώνουν ανταπόκριση στα στεροειδή.[117]
Αναστολείς PDE4
[Επεξεργασία | επεξεργασία κώδικα]Οι αναστολείς της φωσφοδιεστεράσης-4 (αναστολείς PDE4) είναι αντιφλεγμονώδη που βελτιώνουν τη λειτουργία των πνευμόνων και μειώνουν τις παροξύνσεις σε μέτρια έως σοβαρή ασθένεια. Η ροφλουμιλάστη είναι ένας αναστολέας PDE4 που χρησιμοποιείται από το στόμα μία φορά την ημέρα για τη μείωση της φλεγμονής, δεν έχει άμεσες βρογχοδιασταλτικές επιδράσεις. Χρησιμοποιείται ουσιαστικά στη θεραπεία ατόμων με χρόνια βρογχίτιδα μαζί με συστηματικά κορτικοστεροειδή.[1] Οι αναφερόμενες ανεπιθύμητες ενέργειες της ροφλουμιλάστης εμφανίζονται νωρίς στη θεραπεία, γίνονται λιγότερες με τη συνέχιση της θεραπείας και είναι αναστρέψιμες. Ένα αποτέλεσμα είναι η δραματική απώλεια βάρους και η χρήση του πρέπει να αποφεύγεται σε λιποβαρείς ανθρώπους. Συνιστάται επίσης να χρησιμοποιείται με προσοχή σε άτομα που πάσχουν από κατάθλιψη.[1]
Άλλα φάρμακα
[Επεξεργασία | επεξεργασία κώδικα]Η μακροχρόνια προληπτική χρήση αντιβιοτικών, ειδικά εκείνων της κατηγορίας των μακρολιδίων όπως η ερυθρομυκίνη, μειώνει τη συχνότητα των παροξύνσεων σε όσους έχουν δύο ή περισσότερες το χρόνο.[138][139] Αυτή η πρακτική μπορεί να είναι οικονομικά αποδοτική σε ορισμένες περιοχές του κόσμου.[140] Οι ανησυχίες περιλαμβάνουν την πιθανότητα αντοχής στα αντιβιοτικά και παρενέργειες όπως απώλεια ακοής, εμβοές και αλλαγές στον καρδιακό ρυθμό γνωστές ως σύνδρομο μακρού QT.[139]
Οι μεθυλξανθίνες όπως η θεοφυλλίνη χρησιμοποιούνται ευρέως. Η θεοφυλλίνη φαίνεται να έχει ήπια βρογχοδιασταλτική δράση στη σταθερή ΧΑΠ. Η λειτουργία των εισπνευστικών μυών φαίνεται να βελτιώνεται αλλά η αιτιολογική επίδραση είναι ασαφής. Η θεοφυλλίνη φαίνεται να βελτιώνει τη δύσπνοια όταν χρησιμοποιείται ως πρόσθετο στη σαλμετερόλη. Όλες οι περιπτώσεις βελτίωσης έχουν αναφερθεί χρησιμοποιώντας παρασκευάσματα παρατεταμένης αποδέσμευσης.[1] Οι μεθυλξανθίνες δεν συνιστώνται για χρήση σε παροξύνσεις λόγω ανεπιθύμητων ενεργειών.[1]
Τα βλεννολυτικά μπορεί να βοηθήσουν στη μείωση των παροξύνσεων σε ορισμένα άτομα με χρόνια βρογχίτιδα, όπως γίνεται εμφανές από τις λιγότερες νοσηλείας και λιγότερες ημέρες αναπηρίας σε ένα μήνα.[141] Η ερδοστεΐνη συνιστάται από τη NICE.[142] Το GOLD υποστηρίζει επίσης τη χρήση ορισμένων βλεννολυτικών που δεν συνιστάται κατά τη χρήση εισπνεόμενων κορτικοστεροειδών και ξεχωρίζει την ερδοστεΐνη ως έχει καλά αποτελέσματα ανεξάρτητα από τη χρήση κορτικοστεροειδών. Η ερδοστεΐνη έχει επίσης αντιοξειδωτικές ιδιότητες, αλλά δεν υπάρχουν αρκετά στοιχεία που να υποστηρίζουν τη γενική χρήση των αντιοξειδωτικών.[1] Η ερδοστεΐνη έχει αποδειχθεί ότι μειώνει σημαντικά τον κίνδυνο παροξύνσεων, μειώνει τη διάρκειά τους και την παραμονή στο νοσοκομείο.[143]
Δεν συνιστώνται φάρμακα για τον βήχα.[144] Οι β-αναστολείς δεν αντενδείκνυνται για άτομα με ΧΑΠ και θα πρέπει να χρησιμοποιούνται μόνο όταν υπάρχει ταυτόχρονη καρδιαγγειακή νόσο.[1]
Οξυγονοθεραπεία
[Επεξεργασία | επεξεργασία κώδικα]Συμπληρωματικό οξυγόνο συνιστάται για άτομα με χαμηλά επίπεδα οξυγόνου σε αναπνευστική ανεπάρκεια σε κατάσταση ηρεμίας ( μερική πίεση οξυγόνου μικρότερη από 50–55 mmHg ή κορεσμούς οξυγόνου λιγότερο από 88%).[1] Όταν λαμβάνονται υπόψη επιπλοκές όπως η πνευμονική καρδία και η πνευμονική υπέρταση, τα εμπλεκόμενα επίπεδα είναι 56–59 mmHg.[145] Η οξυγονοθεραπεία πρέπει να χρησιμοποιείται για 15 έως 18 ώρες την ημέρα και λέγεται ότι μειώνει τον κίνδυνο καρδιακής ανεπάρκειας και θανάτου.[145] Σε άτομα με φυσιολογικά ή ήπια χαμηλά επίπεδα οξυγόνου, το συμπλήρωμα οξυγόνου μπορεί να βελτιώσει τη δύσπνοια όταν χορηγείται κατά τη διάρκεια της άσκησης, αλλά μπορεί να μην βελτιώσει τη δύσπνοια κατά τις κανονικές καθημερινές δραστηριότητες ή να επηρεάσει την ποιότητα ζωής.[146] Κατά τη διάρκεια των οξέων παροξύνσεων, πολλοί χρειάζονται οξυγονοθεραπεία. Η χρήση υψηλών συγκεντρώσεων οξυγόνου χωρίς να λαμβάνονται υπόψη οι κορεσμοί οξυγόνου ενός ατόμου μπορεί να οδηγήσει σε αυξημένα επίπεδα διοξειδίου του άνθρακα και χειρότερα αποτελέσματα.[147][148] Σε όσους διατρέχουν υψηλό κίνδυνο υψηλών επιπέδων διοξειδίου του άνθρακα, συνιστώνται κορεσμοί οξυγόνου 88-92%, ενώ για εκείνους χωρίς αυτόν τον κίνδυνο, τα συνιστώμενα επίπεδα είναι 94-98%.[148]
Αποκατάσταση
[Επεξεργασία | επεξεργασία κώδικα]Η πνευμονική αποκατάσταση είναι ένα πρόγραμμα άσκησης, διαχείρισης ασθενειών και συμβουλευτικής, που συντονίζεται προς όφελος του ατόμου.[149] Μια σοβαρή έξαρση οδηγεί σε εισαγωγή στο νοσοκομείο, υψηλή θνησιμότητα και μείωση της ικανότητας εκτέλεσης καθημερινών δραστηριοτήτων. Μετά από εισαγωγή στο νοσοκομείο, η πνευμονική αποκατάσταση έχει αποδειχθεί ότι μειώνει σημαντικά τις μελλοντικές εισαγωγές στο νοσοκομείο, τη θνησιμότητα και βελτιώνει την ποιότητα ζωής.[33]
Η βέλτιστη ρουτίνα άσκησης, η χρήση μη επεμβατικού αερισμού κατά τη διάρκεια της άσκησης και η ένταση της άσκησης που προτείνεται για άτομα με ΧΑΠ, είναι άγνωστα.[150][151] Η εκτέλεση ασκήσεων αντοχής στα χέρια βελτιώνει την κίνηση των χεριών για άτομα με ΧΑΠ και μπορεί να οδηγήσει σε μικρή βελτίωση στη δύσπνοια.[152] Η εκτέλεση ασκήσεων χεριών από μόνη της δεν φαίνεται να βελτιώνει την ποιότητα ζωής.[152] Οι ασκήσεις αναπνοής με σφιγμένα χείλη μπορεί να είναι χρήσιμες.[16] Οι ασκήσεις Τάι τσι φαίνεται να είναι ασφαλείς στην πρακτική για άτομα με ΧΑΠ και μπορεί να είναι ευεργετικές για την πνευμονική λειτουργία και την πνευμονική ικανότητα σε σύγκριση με ένα κανονικό πρόγραμμα θεραπείας.[153] Το Τάι τσι δεν βρέθηκε να είναι πιο αποτελεσματικό από άλλα προγράμματα παρέμβασης στην άσκηση.[153] Η προπόνηση εισπνευστικών και εκπνευστικών μυών (IMT, EMT) είναι μια αποτελεσματική μέθοδος για τη βελτίωση των δραστηριοτήτων της καθημερινής ζωής (ADL). Ένας συνδυασμός IMT και ασκήσεων βάδισης στο σπίτι μπορεί να βοηθήσει στον περιορισμό της δύσπνοιας σε περιπτώσεις σοβαρής ΧΑΠ.[154] Επιπλέον, η χρήση κινητοποίησης αρθρώσεων χαμηλού πλάτους υψηλής ταχύτητας μαζί με άσκηση βελτιώνει τη λειτουργία των πνευμόνων και την ικανότητα άσκησης.[155] Ο στόχος της θεραπείας χειραγώγησης της σπονδυλικής στήλης είναι να βελτιώσει την κινητικότητα του θώρακα σε μια προσπάθεια μείωσης της εργασίας στους πνεύμονες κατά την αναπνοή, ωστόσο, τα στοιχεία που υποστηρίζουν τη χειρωνακτική θεραπεία για άτομα με ΧΑΠ είναι πολύ αδύναμα.[155][156]
Τεχνικές κάθαρσης αεραγωγών (ACTs), όπως ορθοστατική παροχέτευση, κρούση/δόνηση, αυτογενής παροχέτευση, συσκευές χειρός θετικής εκπνευστικής πίεσης (PEP) και άλλες μηχανικές συσκευές, μπορεί να μειώσουν την ανάγκη για αυξημένη αναπνευστική βοήθεια, τη διάρκεια της αναπνευστικής βοήθειας και η διάρκεια παραμονής στο νοσοκομείο σε άτομα με οξεία ΧΑΠ.[157] Σε άτομα με σταθερή ΧΑΠ, τα ACT μπορεί να οδηγήσουν σε βραχυπρόθεσμες βελτιώσεις στην ποιότητα ζωής που σχετίζεται με την υγεία και σε μειωμένη μακροπρόθεσμη ανάγκη για νοσηλεία που σχετίζονται με αναπνευστικά προβλήματα.[157]
Το να είναι κάποιος λιποβαρής είτε υπέρβαρος μπορεί να επηρεάσει τα συμπτώματα, τον βαθμό αναπηρίας και την πρόγνωση της ΧΑΠ. Τα άτομα με ΧΑΠ που είναι λιποβαρή μπορούν να βελτιώσουν τη δύναμη των αναπνευστικών μυών τους αυξάνοντας την πρόσληψη θερμίδων. Όταν συνδυάζεται με τακτική άσκηση ή ένα πρόγραμμα πνευμονικής αποκατάστασης, αυτό μπορεί να οδηγήσει σε βελτιώσεις στα συμπτώματα της ΧΑΠ. Η συμπληρωματική διατροφή μπορεί να είναι χρήσιμη σε άτομα που υποσιτίζονται.[1][158]
Διαχείριση παροξύνσεων
[Επεξεργασία | επεξεργασία κώδικα]Τα άτομα με ΧΑΠ μπορεί να εμφανίσουν παροξύνσεις (εξάρσεις) που προκαλούνται συνήθως από λοιμώξεις της αναπνευστικής οδού. Τα συμπτώματα που επιδεινώνονται δεν είναι ειδικά για τη ΧΑΠ και πρέπει να ληφθούν υπόψη οι διαφορικές διαγνώσεις.[1] Οι οξείες παροξύνσεις συνήθως αντιμετωπίζονται αυξάνοντας τη χρήση βρογχοδιασταλτικών βραχείας δράσης, συμπεριλαμβανομένου ενός συνδυασμού εισπνεόμενου βήτα αγωνιστή βραχείας δράσης και αντιχολινεργικού βραχείας δράσης.[1] Αυτά τα φάρμακα μπορούν να χορηγηθούν είτε μέσω συσκευής εισπνοής μετρημένης δόσης με διαχωριστή είτε μέσω νεφελοποιητή, με και τα δύο να φαίνονται εξίσου αποτελεσματικά.[104][159] Η νεφελοποίηση μπορεί να είναι ευκολότερη για όσους δεν είναι καλά.[104] Η συμπλήρωση οξυγόνου μπορεί να είναι χρήσιμη. Αυξημένο οξυγόνο, ωστόσο, μπορεί να οδηγήσει σε αυξημένα επίπεδα CO2 και μειωμένο επίπεδο συνείδησης.[160] Τα κορτικοστεροειδή που χορηγούνται από το στόμα μπορούν να βελτιώσουν τη λειτουργία των πνευμόνων και να συντομεύσουν την παραμονή στο νοσοκομείο, αλλά η χρήση τους συνιστάται μόνο για πέντε έως επτά ημέρες. Μεγαλύτερης διάρκειας χορήγηση αυξάνουν τον κίνδυνο πνευμονίας και θανάτου.[1]
Θερμοκρασία και υγρασία δωματίου
[Επεξεργασία | επεξεργασία κώδικα]Η διατήρηση της θερμοκρασίας δωματίου τουλάχιστον στους 21 °C για τουλάχιστον 9 ώρες την ημέρα συσχετίστηκε με καλύτερη υγεία σε ασθενείς με ΧΑΠ, ειδικά για καπνιστές.[161].
Για ασθενείς με ΧΑΠ, ο Παγκόσμιος Οργανισμός Υγείας (ΠΟΥ) συνιστά εσωτερικές θερμοκρασίες μεταξύ 18 °C και 24 °C.[162]
Για άτομα με ΧΑΠ, το ιδανικό επίπεδο υγρασίας εσωτερικού χώρου είναι 30 έως 50 τοις εκατό. Μπορεί να είναι δύσκολο να διατηρηθούν τα επίπεδα υγρασίας στους εσωτερικούς χώρους κατά τους χειμερινούς μήνες, ειδικά σε ψυχρότερα κλίματα όπου λειτουργούν συνεχώς συστήματα θέρμανσης.
Για άτομα με ΧΑΠ, τα ιδανικά επίπεδα υγρασίας εσωτερικού χώρου είναι 30-50% RH. Η διατήρηση της εσωτερικής υγρασίας μπορεί να είναι δύσκολη το χειμώνα, ειδικά σε ψυχρά κλίματα όπου το σύστημα θέρμανσης λειτουργεί συνεχώς.[163][164]
Η διατήρηση της σχετικής υγρασίας σε εσωτερικούς χώρους πάνω από το 40% RH μειώνει σημαντικά τη μολυσματικότητα των ιών με αεροζόλ.[165]
Επεμβάσεις για εμφύσημα
[Επεξεργασία | επεξεργασία κώδικα]Υπάρχει ένας αριθμός επεμβάσεων για τη μείωση του όγκου ενός πνεύμονα σε περιπτώσεις σοβαρού εμφυσήματος με υπερδιάταση.
Στο σοβαρό εμφύσημα που έχει αποδειχθεί ότι δεν ανταποκρίνεται σε άλλες θεραπείες , η χειρουργική επέμβαση μείωσης του όγκου των πνευμόνων (LVRS) μπορεί να είναι μια επιλογή.[1][166] Το LVRS περιλαμβάνει την αφαίρεση κατεστραμμένου ιστού, ο οποίος βελτιώνει τη λειτουργία των πνευμόνων επιτρέποντας στους υπόλοιπους πνεύμονες να επεκταθούν.[104][111] Αποτελεί επιλογή όταν το εμφύσημα βρίσκεται στους άνω λοβούς, και όταν δεν υπάρχουν συννοσηρότητες.[167]
Μπορούν να πραγματοποιηθούν ελάχιστα επεμβατικές βρογχοσκοπικές διαδικασίες για τη μείωση του όγκου των πνευμόνων. Αυτά περιλαμβάνουν τη χρήση βαλβίδων, πηνίων ή θερμικής αφαίρεσης.[1][168] Οι ενδοβρογχικές βαλβίδες είναι μονόδρομες βαλβίδες που μπορούν να χρησιμοποιηθούν σε άτομα με σοβαρή υπερδιάταση που προκύπτει από προχωρημένο εμφύσημα. Για αυτή την επέμβαση χρειάζεται κατάλληλος λοβός στόχος και δεν απαιτείται παράπλευρος αερισμός. Η τοποθέτηση μιας ή περισσότερων βαλβίδων στον λοβό προκαλεί μερική κατάρρευση του λοβού που εξασφαλίζει μείωση του υπολειπόμενου όγκου που βελτιώνει τη λειτουργία των πνευμόνων, την ικανότητα για άσκηση και την ποιότητα ζωής.[169]
Η τοποθέτηση πηνίων νιτινόλης αντί για βαλβίδες συνιστάται όπου υπάρχει παράπλευρος αερισμός που θα εμπόδιζε τη χρήση βαλβίδων.[170]
Και οι δύο αυτές τεχνικές σχετίζονται με ανεπιθύμητες ενέργειες, συμπεριλαμβανομένων των επίμονων διαρροών αέρα και των καρδιαγγειακών επιπλοκών. Η θερμική αφαίρεση με ατμούς έχει βελτιωμένο προφίλ. Ο θερμαινόμενος υδρατμός χρησιμοποιείται για τη στόχευση των περιοχών του λοβού που οδηγεί σε μόνιμη ίνωση και μείωση όγκου. Η διαδικασία μπορεί να στοχεύσει μεμονωμένα τμήματα λοβού, μπορεί να πραγματοποιηθεί ανεξάρτητα από τον παράπλευρο αερισμό και μπορεί να επαναληφθεί με τη φυσική πρόοδο του εμφυσήματος.[171]
Σε πολύ σοβαρές περιπτώσεις μπορεί να εξεταστεί το ενδεχόμενο μεταμόσχευσης πνεύμονα.[1] Μια αξονική τομογραφία μπορεί να είναι χρήσιμη σε θέματα χειρουργικής επέμβασης.[69] Το σπινθηρογράφημα αερισμού/αιμάτωσης είναι μια άλλη απεικονιστική μέθοδος που μπορεί να χρησιμοποιηθεί για την αξιολόγηση περιπτώσεων για χειρουργικές επεμβάσεις και επίσης για την αξιολόγηση των μετεγχειρητικών αποκρίσεων.[172] Μια φυσαλιδεκτομή μπορεί να πραγματοποιηθεί όταν μια γιγάντια φυσαλίδα καταλαμβάνει περισσότερο από το ένα τρίτο του ημιθώρακα.[167]
Πρόγνωση
[Επεξεργασία | επεξεργασία κώδικα]
Η ΧΑΠ είναι προοδευτική και μπορεί να οδηγήσει σε πρόωρο θάνατο. Υπολογίζεται ότι το 3% της συνολικής αναπηρίας σχετίζεται με ΧΑΠ.[173] Το ποσοστό αναπηρίας από ΧΑΠ παγκοσμίως έχει μειωθεί από το 1990 έως το 2010 λόγω της βελτιωμένης ποιότητας του αέρα σε εσωτερικούς χώρους κυρίως στην Ασία.[173] Ωστόσο, ο συνολικός αριθμός των ετών ζωής με αναπηρία από ΧΑΠ έχει αυξηθεί.[174]
Υπάρχουν πολλές μεταβλητές που επηρεάζουν τη μακροπρόθεσμη έκβαση στη ΧΑΠ και η GOLD συνιστά τη χρήση μιας σύνθετης εξέτασης (BODE) που περιλαμβάνει ως κύριες μεταβλητές τον δείκτη μάζας σώματος, την απόφραξη των αεραγωγών, τη δύσπνοια και την άσκηση, και όχι απλά αποτελέσματα σπιρομέτρησης.[1]
Η NICE συνιστά να μην χρησιμοποιείται BODE για την εκτίμηση της πρόγνωσης σε σταθερή ΧΑΠ. Παράγοντες όπως οι παροξύνσεις και η αδυναμία πρέπει να ληφθούν υπόψη.[168] Άλλοι παράγοντες που συμβάλλουν σε μια κακή έκβαση περιλαμβάνουν τη μεγαλύτερη ηλικία, συννοσηρότητες όπως ο καρκίνος του πνεύμονα και οι καρδιαγγειακές παθήσεις και ο αριθμός και η σοβαρότητα των παροξύνσεων που απαιτούν εισαγωγή στο νοσοκομείο.[1]
Επιδημιολογία
[Επεξεργασία | επεξεργασία κώδικα]Οι εκτιμήσεις του επιπολασμού παρουσιάζουν σημαντική διακύμανση λόγω των διαφορών στην αναλυτική και τοπογραφική προσέγγιση και στην επιλογή των διαγνωστικών κριτηρίων.[175] Υπολογίζεται ότι 384 εκατομμύρια άνθρωποι είχαν ΧΑΠ το 2010, που αντιστοιχεί σε παγκόσμιο επιπολασμό 12%.[1] Η ασθένεια επηρεάζει άνδρες και γυναίκες.[2] Η αύξηση στον αναπτυσσόμενο κόσμο μεταξύ του 1970 και της δεκαετίας του 2000 πιστεύεται ότι σχετίζεται με τα αυξανόμενα ποσοστά καπνίσματος σε αυτήν την περιοχή, τον αυξανόμενο πληθυσμό και τη γήρανση του πληθυσμού λόγω λιγότερων θανάτων από άλλες αιτίες, όπως μολυσματικές ασθένειες.[111] Ορισμένες ανεπτυγμένες χώρες έχουν δει αυξημένα ποσοστά, άλλες έχουν παραμείνει σταθερές και άλλες έχουν δει μείωση του επιπολασμού της ΧΑΠ.[111]
Περίπου τρία εκατομμύρια άνθρωποι πεθαίνουν από ΧΑΠ κάθε χρόνο.[1] Σε ορισμένες χώρες, η θνησιμότητα έχει μειωθεί στους άνδρες αλλά αυξήθηκε στις γυναίκες.[176] Αυτό πιθανότατα οφείλεται στο ότι τα ποσοστά καπνίσματος σε γυναίκες και άνδρες γίνονται όλο και πιο παρόμοια.[69] Ένα υψηλότερο ποσοστό ΧΑΠ εντοπίζεται σε άτομα άνω των 40 ετών και αυτό αυξάνεται πολύ με την ηλικία, με το υψηλότερο ποσοστό να βρίσκεται σε άτομα άνω των 60 ετών.[1]
Στο Ηνωμένο Βασίλειο, τρία εκατομμύρια άνθρωποι αναφέρεται ότι έχουν προσβληθεί από ΧΑΠ – δύο εκατομμύρια από αυτά είναι αδιάγνωστα. Κατά μέσο όρο, ο αριθμός των θανάτων που σχετίζονται με τη ΧΑΠ μεταξύ 2007 και 2016 ήταν 28.600. Ο εκτιμώμενος αριθμός θανάτων λόγω επαγγελματικής έκθεσης εκτιμήθηκε ότι είναι περίπου 15% σε περίπου 4.000.[175] Στις Ηνωμένες Πολιτείες το 2018 σχεδόν 15,7 εκατομμύρια άνθρωποι είχαν διαγνωστεί με ΧΑΠ και εκτιμάται ότι εκατομμύρια ακόμη δεν έχουν διαγνωστεί.[177]
Το 2011, υπήρξαν περίπου 730.000 νοσηλεία στις Ηνωμένες Πολιτείες για ΧΑΠ.[178] Παγκοσμίως η ΧΑΠ το 2019 ήταν η τρίτη κύρια αιτία θανάτου. Σε χώρες χαμηλού εισοδήματος η ΧΑΠ δεν εμφανίζεται στις 10 πρώτες αιτίες θανάτου. σε άλλες εισοδηματικές ομάδες βρίσκεται στις 5 πρώτες.[179]
Ιστορία
[Επεξεργασία | επεξεργασία κώδικα]
Το όνομα χρόνια αποφρακτική πνευμονοπάθεια πιστεύεται ότι χρησιμοποιήθηκε για πρώτη φορά το 1965.[180] Παλαιότερα ήταν γνωστό με πολλά διαφορετικά ονόματα, όπως χρόνια αποφρακτική βρογχοπνευμονική νόσος, χρόνια απόφραξη ροής αέρα, χρόνια αποφρακτική πνευμονοπάθεια, μη ειδική χρόνια πνευμονοπάθεια, διάχυτο αποφρακτικό πνευμονοπάθεια.[180]
Οι όροι εμφύσημα και χρόνια βρογχίτιδα ορίστηκαν επίσημα ως συστατικά της ΧΑΠ το 1959 στο συμπόσιο προσκεκλημένων της CIBA και το 1962 στη συνεδρίαση της Επιτροπής της Αμερικανικής Θωρακικής Εταιρείας για τα Διαγνωστικά Πρότυπα.[180]
Οι πρώιμες περιγραφές του πιθανού εμφυσήματος ξεκίνησαν το 1679 από τον T. Bonet αναφέροντας μια κατάσταση «ογκωδών πνευμόνων» και το 1769 από τον Τζοβάνι Μοργκάνι ως μια κατάσταση των πνευμόνων «διευρημένων ιδιαίτερα από τον αέρα».[180][181] Το 1721 έγιναν τα πρώτα σχέδια εμφυσήματος από τον Ruysh.[181] Ο Ρενέ Λενέκ χρησιμοποίησε τον όρο εμφύσημα στο βιβλίο του A Treatise on the Diseases of the Chest and of Mediate Auscultation (1837) για να περιγράψει πνεύμονες που δεν κατέρρευσαν όταν άνοιξε το στήθος κατά τη διάρκεια μιας αυτοψίας. Σημείωσε ότι δεν κατέρρευσαν ως συνήθως γιατί ήταν γεμάτα αέρα και οι αεραγωγοί γέμισαν βλέννα.[180] Το 1842, ο Τζον Χάτσινσον εφηύρε το σπιρόμετρο, το οποίο επέτρεπε τη μέτρηση της ζωτικής χωρητικότητας των πνευμόνων. Ωστόσο, το σπιρόμετρο του μπορούσε να μετρήσει μόνο τον όγκο, όχι τη ροή του αέρα. Οι Τιφενώ και Πινέλι το 1947 περιέγραψαν τις αρχές της μέτρησης της ροής του αέρα.[180]
Η ατμοσφαιρική ρύπανση και η αύξηση του καπνίσματος στη Μεγάλη Βρετανία στις αρχές του 20ου αιώνα οδήγησαν σε υψηλά ποσοστά χρόνιας πνευμονικής νόσου, αν και έλαβαν λίγη προσοχή μέχρι τη Μεγάλη αιθαλομίχλη του Λονδίνου τον Δεκέμβριο του 1952. Αυτό ώθησε την επιδημιολογική έρευνα στο Ηνωμένο Βασίλειο, την Ολλανδία και αλλού.[182] Το 1953, ο Δρ. Τζορτζ Γουόλνμποτ, ένας Αμερικανός αλλεργιολόγος, περιέγραψε για πρώτη φορά μια νέα ασθένεια που ονόμασε αναπνευστικό σύνδρομο του καπνιστή. Αυτή ήταν η πρώτη συσχέτιση μεταξύ του καπνίσματος και της χρόνιας αναπνευστικής νόσου.[183]
Σύγχρονες θεραπείες αναπτύχθηκαν κατά το δεύτερο μισό του 20ού αιώνα. Τα στοιχεία που υποστηρίζουν τη χρήση στεροειδών στη ΧΑΠ δημοσιεύθηκαν στα τέλη της δεκαετίας του 1950. Τα βρογχοδιασταλτικά άρχισαν να χρησιμοποιούνται τη δεκαετία του 1960 μετά από μια πολλά υποσχόμενη δοκιμή της ισοπρεναλίνης. Περαιτέρω βρογχοδιασταλτικά, όπως η σαλβουταμόλη βραχείας δράσης, αναπτύχθηκαν τη δεκαετία του 1970 και η χρήση βρογχοδιασταλτικών μακράς δράσης ξεκίνησε στα μέσα της δεκαετίας του 1990.[184]
Κοινωνία και πολιτισμός
[Επεξεργασία | επεξεργασία κώδικα]Είναι γενικά αποδεκτό ότι η ΧΑΠ είναι ευρέως υποδιαγνωσμένη και πολλοί άνθρωποι παραμένουν χωρίς θεραπεία. Στις ΗΠΑ, το NIH έχει προωθήσει τον Νοέμβριο ως Μήνα Ευαισθητοποίησης για τη ΧΑΠ ως ετήσιο επίκεντρο στην αύξηση της ευαισθητοποίησης για την πάθηση.[185]
Οικονομικά
[Επεξεργασία | επεξεργασία κώδικα]Σε παγκόσμιο επίπεδο, από το 2010, η ΧΑΠ εκτιμάται ότι έχει ως αποτέλεσμα οικονομικό κόστος 2,1 $ τρισεκατομμύρια, τα μισά από τα οποία αφορούν τον αναπτυσσόμενο κόσμο.[186] Από αυτό το σύνολο εκτιμάται ότι 1,9 $ τρισεκατομμύρια είναι άμεσες δαπάνες όπως η ιατρική περίθαλψη, ενώ 0,2$ τρισεκατομμύρια είναι έμμεσες δαπάνες όπως η χαμένη εργασία.[187] Αυτό αναμένεται να υπερδιπλασιαστεί μέχρι το έτος 2030.[186] Στην Ευρώπη, η ΧΑΠ αντιπροσωπεύει το 3% των δαπανών για την υγεία.[188] Στις Ηνωμένες Πολιτείες, το κόστος της νόσου υπολογίζεται στα 50 δισεκατομμύρια $, το μεγαλύτερο μέρος των οποίων οφείλεται σε παροξύνσεις.[188] Η ΧΑΠ ήταν από τις πιο ακριβές παθήσεις που παρατηρήθηκαν στα νοσοκομεία των ΗΠΑ το 2011, με συνολικό κόστος περίπου 5,7 δισεκατομμύρια δολάρια.[178]
Άλλα ζώα
[Επεξεργασία | επεξεργασία κώδικα]Η χρόνια αποφρακτική πνευμονοπάθεια μπορεί να εμφανιστεί σε πολλά άλλα ζώα και μπορεί να προκληθεί από την έκθεση στον καπνό του τσιγάρου.[189] Ωστόσο, οι περισσότερες περιπτώσεις της νόσου είναι σχετικά ήπιες.[190] Στα άλογα είναι γνωστό ως υποτροπιάζουσα απόφραξη των αεραγωγών (RAO). Το RAO μπορεί να είναι αρκετά σοβαρό και τις περισσότερες φορές συνδέεται με την έκθεση σε κοινά αλλεργιογόνα.[191] Η ΧΑΠ απαντάται επίσης συχνά σε ηλικιωμένους σκύλους.[192]
Δείτε επίσης
[Επεξεργασία | επεξεργασία κώδικα]Παραπομπές
[Επεξεργασία | επεξεργασία κώδικα]- ↑ 1,00 1,01 1,02 1,03 1,04 1,05 1,06 1,07 1,08 1,09 1,10 1,11 1,12 1,13 1,14 1,15 1,16 1,17 1,18 1,19 1,20 1,21 1,22 1,23 1,24 1,25 1,26 1,27 1,28 1,29 1,30 1,31 1,32 1,33 1,34 1,35 1,36 1,37 1,38 1,39 1,40 1,41 1,42 1,43 1,44 1,45 1,46 1,47 1,48 1,49 1,50 1,51 1,52 1,53 1,54 1,55 1,56 1,57 1,58 1,59 1,60 1,61 1,62 1,63 1,64 1,65 1,66 1,67 1,68 1,69 1,70 1,71 1,72 1,73 1,74 1,75 1,76 1,77 1,78 1,79 1,80 1,81 1,82 1,83 1,84 1,85 1,86 1,87 1,88 1,89 1,90 1,91 1,92 1,93 1,94 1,95 Gold Report 2021.
- ↑ 2,0 2,1 2,2 2,3 «Chronic obstructive pulmonary disease (COPD)». Fact Sheets (στα Αγγλικά). World Health Organization. Ανακτήθηκε στις 1 Ιουλίου 2021.
- ↑ 3,0 3,1 3,2 3,3 3,4 «Role of medical and molecular imaging in COPD». Clin Transl Med 8 (1): 12. April 2019. doi:. PMID 30989390.
- ↑ 4,0 4,1 «ICD-11 - ICD-11 for Mortality and Morbidity Statistics». icd.who.int. Ανακτήθηκε στις 30 Ιουνίου 2021.
- ↑ «Advances in imaging for lung emphysema». Ann Transl Med 8 (21): 1467. November 2020. doi:. PMID 33313212.
- ↑ 6,0 6,1 «Airway Epithelium Dysfunction in Cystic Fibrosis and COPD». Mediators Inflamm 2018: 1309746. 2018. doi:. PMID 29849481.
- ↑ 7,0 7,1 «COPD causes - occupations and substances». www.hse.gov.uk. Ανακτήθηκε στις 3 Ιουλίου 2021.
- ↑ «Is Chronic Obstructive Pulmonary Disease Caused by Wood Smoke a Different Phenotype or a Different Entity?». Archivos de Bronconeumologia 52 (8): 425–31. August 2016. doi:. PMID 27207325.
- ↑ «Air pollution exposure in cities — European Environment Agency». www.eea.europa.eu (στα Αγγλικά). Ανακτήθηκε στις 28 Ιουνίου 2021.
- ↑ «Pharmacologic Therapies in Patients With Exacerbation of Chronic Obstructive Pulmonary Disease: A Systematic Review With Meta-analysis». Annals of Internal Medicine 172 (6): 413–422. March 2020. doi:. PMID 32092762.
- ↑ ((GBD 2015 Disease and Injury Incidence and Prevalence Collaborators)) (October 2016). «Global, regional, and national incidence, prevalence, and years lived with disability for 310 diseases and injuries, 1990–2015: a systematic analysis for the Global Burden of Disease Study 2015». Lancet 388 (10053): 1545–1602. doi:. PMID 27733282.
- ↑ ((GBD 2015 Mortality and Causes of Death Collaborators)) (October 2016). «Global, regional, and national life expectancy, all-cause mortality, and cause-specific mortality for 249 causes of death, 1980–2015: a systematic analysis for the Global Burden of Disease Study 2015». Lancet 388 (10053): 1459–1544. doi:. PMID 27733281.
- ↑ ((GBD 2013 Mortality and Causes of Death Collaborators)) (January 2015). «Global, regional, and national age-sex specific all-cause and cause-specific mortality for 240 causes of death, 1990–2013: a systematic analysis for the Global Burden of Disease Study 2013». Lancet 385 (9963): 117–71. doi:. PMID 25530442.
- ↑ «COPD Costs». www.cdc.gov (στα Αγγλικά). 5 Ιουλίου 2019.
- ↑ «COPD commissioning toolkit» (PDF). www.assets.publishing.service.gov.uk. Ανακτήθηκε στις 18 Ιουλίου 2021.
- ↑ 16,0 16,1 16,2 «Effects of acute use of pursed-lips breathing during exercise in patients with COPD: a systematic review and meta-analysis». Physiotherapy 104 (1): 9–17. March 2018. doi:. PMID 28969859.
- ↑ 17,0 17,1 «Dyspnea in COPD: New Mechanistic Insights and Management Implications». Advances in Therapy 37 (1): 41–60. January 2020. doi:. PMID 31673990.
- ↑ 18,0 18,1 «Chronic Obstructive Pulmonary Disease: Epidemiology, Biomarkers, and Paving the Way to Lung Cancer». J Clin Med 10 (13): 2889. June 2021. doi:. PMID 34209651.
- ↑ «Common Colds». Centers for Disease Control and Prevention (στα Αγγλικά). 7 Οκτωβρίου 2020. Ανακτήθηκε στις 20 Αυγούστου 2021.
- ↑ «Mechanisms of Virus-Induced Airway Immunity Dysfunction in the Pathogenesis of COPD Disease, Progression, and Exacerbation». Frontiers in Immunology 11: 1205. 2020. doi:. PMID 32655557.
- ↑ «Non-typeable Haemophilus influenzae chronic colonization in chronic obstructive pulmonary disease (COPD)». Critical Reviews in Microbiology 47 (2): 192–205. March 2021. doi:. PMID 33455514.
- ↑ US EPA, OAR (19 Απριλίου 2016). «Particulate Matter (PM) Basics». www.epa.gov (στα Αγγλικά). Ανακτήθηκε στις 21 Ιουλίου 2021.
- ↑ «Global Initiative for the Diagnosis, Management, and Prevention of Chronic Obstructive Lung Disease. The 2020 GOLD Science Committee Report on COVID-19 and Chronic Obstructive Pulmonary Disease». Am J Respir Crit Care Med 203 (1): 24–36. January 2021. doi:. PMID 33146552.
- ↑ Iacobucci, Gareth (11 August 2020). «Covid lockdown: England sees fewer cases of colds, flu, and bronchitis» (στα αγγλικά). BMJ 370: m3182. doi:. PMID 32784206. https://www.bmj.com/content/370/bmj.m3182.
- ↑ US EPA, OAR (13 Αυγούστου 2019). «Health Effects Attributed to Wildfire Smoke». www.epa.gov (στα Αγγλικά). Ανακτήθηκε στις 21 Ιουλίου 2021.
- ↑ «Forest Fires and Lung Health». the lung association (στα Αγγλικά). 25 Αυγούστου 2014. Ανακτήθηκε στις 21 Ιουλίου 2021.
- ↑ «Bushfire smoke». National Centre for Farmer Health (στα Αγγλικά). 19 Μαρτίου 2014. Ανακτήθηκε στις 21 Ιουλίου 2021.
- ↑ «Impact of Frailty on the Risk of Exacerbations and All-Cause Mortality in Elderly Patients with Stable Chronic Obstructive Pulmonary Disease». Clin Interv Aging 16: 593–601. 2021. doi:. PMID 33880018.
- ↑ «Prevalence and Localization of Pulmonary Embolism in Unexplained Acute Exacerbations of COPD: A Systematic Review and Meta-analysis». Chest 151 (3): 544–554. March 2017. doi:. PMID 27522956.
- ↑ «Pathobiological mechanisms underlying metabolic syndrome (MetS) in chronic obstructive pulmonary disease (COPD): clinical significance and therapeutic strategies». Pharmacol Ther 198: 160–188. June 2019. doi:. PMID 30822464.
- ↑ 31,0 31,1 «Chronic obstructive pulmonary disease (COPD) - Complications | BMJ Best Practice». bestpractice.bmj.com. Ανακτήθηκε στις 11 Ιουλίου 2021.
- ↑ 32,0 32,1 «Pulmonary heart disease: The heart-lung interaction and its impact on patient phenotypes». Pulm Circ 3 (1): 5–19. January 2013. doi:. PMID 23662171.
- ↑ 33,0 33,1 «Global Initiative for the Diagnosis, Management, and Prevention of Chronic Obstructive Lung Disease. The 2020 GOLD Science Committee Report on COVID-19 and Chronic Obstructive Pulmonary Disease». Am J Respir Crit Care Med 203 (1): 24–36. January 2021. doi:. PMID 33146552.
- ↑ 34,0 34,1 Principles of pulmonary medicine (Seventh έκδοση). Philadelphia, PA. 2019. σελ. 104. ISBN 9780323523714.
- ↑ «Anatomy and physiology of collateral respiratory pathways». The European Respiratory Journal 2 (9): 893–904. October 1989. PMID 2680588. https://erj.ersjournals.com/content/2/9/893. Ανακτήθηκε στις 30 August 2021.
- ↑ «SMALLa AIRWAY DISEASE IN COPD ASSOCIATED TO BIOMASS EXPOSURE». Rev Invest Clin 71 (1): 70–78. 2019. doi:. PMID 30810542.
- ↑ «Chronic obstructive pulmonary disease and phenotypes: a state-of-the-art». Pulmonology 26 (2): 95–100. 2020. doi:. PMID 31740261.
- ↑ «Impact and prevention of severe exacerbations of COPD: a review of the evidence». Int J Chron Obstruct Pulmon Dis 12: 2891–2908. 2017. doi:. PMID 29062228.
- ↑ «Airway inflammation in COPD: progress to precision medicine». Eur Respir J 54 (2). August 2019. doi:. PMID 31073084. https://leicester.figshare.com/articles/journal_contribution/Airway_inflammation_in_COPD-_progress_to_precision_medicine/10221875/files/18436544.pdf.
- ↑ «Imbalance Between Injury and Defense in the COPD Emphysematous Phenotype». Frontiers in Medicine 8: 653332. 2021. doi:. PMID 34026786.
- ↑ «Impact of human immunodeficiency virus on pulmonary vascular disease». Glob Cardiol Sci Pract 2021 (2): e202112. June 2021. doi:. PMID 34285903.
- ↑ «Clinical issues of mucus accumulation in COPD». Int J Chron Obstruct Pulmon Dis 9: 301–2. 2014. doi:. PMID 24741301.
- ↑ 43,0 43,1 «Genetics of COPD». Annu Rev Physiol 82: 413–431. February 2020. doi:. PMID 31730394.
- ↑ «Human lung development: recent progress and new challenges». Development 145 (16). August 2018. doi:. PMID 30111617.
- ↑ «Human airway branch variation and chronic obstructive pulmonary disease». Proc Natl Acad Sci U S A 115 (5): E974–E981. January 2018. doi:. PMID 29339516.
- ↑ 46,0 46,1 «Alcohol use disorder: A pre-existing condition for COVID-19?». Alcohol 90: 11–17. February 2021. doi:. PMID 33080339.
- ↑ 47,0 47,1 «Effects of different routes of endotoxin injury on barrier function in alcoholic lung syndrome». Alcohol 80: 81–89. November 2019. doi:. PMID 31278041.
- ↑ «[Alcohol consumption and lung damage: Dangerous relationships]» (στα French). Rev Mal Respir 35 (10): 1039–1049. December 2018. doi:. PMID 29941207.
- ↑ «The involvement of GM-CSF deficiencies in parallel pathways of pulmonary alveolar proteinosis and the alcoholic lung». Alcohol 80: 73–79. November 2019. doi:. PMID 31229291.
- ↑ 50,0 50,1 Ward, Helen (2012). Oxford Handbook of Epidemiology for Clinicians. Oxford University Press. σελίδες 289–290. ISBN 978-0-19-165478-7.
- ↑ Rennard, Stephen (2013). Clinical management of chronic obstructive pulmonary disease (2nd έκδοση). Informa Healthcare. σελ. 23. ISBN 978-0-8493-7588-0.
- ↑ Sharma, Anita· Barclay, Joyce (2010). COPD in primary care. Radcliffe Pub. σελ. 9. ISBN 978-1-84619-316-3.
- ↑ «Host, Gender, and Early-Life Factors as Risks for Chronic Obstructive Pulmonary Disease». Clin Chest Med 41 (3): 329–337. September 2020. doi:. PMID 32800188.
- ↑ «Female Smokers Are at Greater Risk of Airflow Obstruction Than Male Smokers. UK Biobank». American Journal of Respiratory and Critical Care Medicine 195 (9): 1226–1235. May 2017. doi:. PMID 28075609. http://spiral.imperial.ac.uk/bitstream/10044/1/45106/2/Amaral_AJRCCM_accepted2017.pdf.
- ↑ «Tobacco». Fact Sheets (στα Αγγλικά). World Health Organization. Ανακτήθηκε στις 12 Ιουλίου 2021.
- ↑ «Early life insults as determinants of chronic obstructive pulmonary disease in adult life». Int J Chron Obstruct Pulmon Dis 13: 683–693. 2018. doi:. PMID 29520136.
- ↑ «A Review of the Pulmonary and Health Impacts of Hookah Use». Annals of the American Thoracic Society 16 (10): 1215–1219. October 2019. doi:. PMID 31091965.
- ↑ 58,0 58,1 58,2 58,3 «Lung Disease Associated With Marijuana Use». Arch Bronconeumol 53 (9): 510–515. September 2017. doi:. PMID 28483343.
- ↑ «[Spontaneous pneumothorax and lung emphysema in cannabis users]» (στα French). Rev Pneumol Clin 74 (6): 400–415. December 2018. doi:. PMID 30420278.
- ↑ «A Systematic Review of the Respiratory Effects of Inhalational Marijuana». Respir Care 61 (11): 1543–1551. November 2016. doi:. PMID 27507173.
- ↑ «Effect of cannabis smoking on lung function and respiratory symptoms: a structured literature review». NPJ Primary Care Respiratory Medicine 26: 16071. October 2016. doi:. PMID 27763599.
- ↑ «Access to clean fuels and technologies for cooking». Our World in Data. Ανακτήθηκε στις 15 Φεβρουαρίου 2020.
- ↑ 63,0 63,1 63,2 63,3 63,4 63,5 63,6 63,7 «Smoking cessation and environmental hygiene». The Medical Clinics of North America 96 (4): 849–67. July 2012. doi:. PMID 22793948. https://archive.org/details/sim_medical-clinics-of-north-america_2012-07_96_4/page/849.
- ↑ «Global burden of COPD: systematic review and meta-analysis». The European Respiratory Journal 28 (3): 523–32. September 2006. doi:. PMID 16611654.
- ↑ Hopper, Teresa (2014). Mosby's Pharmacy Technician – E-Book: Principles and Practice. Elsevier Health Sciences. σελ. 610. ISBN 9780323292450.
- ↑ Barnes, Peter J., επιμ. (2009). «Relationship between cigarette smoking and occupational exposures». Asthma and COPD: Basic Mechanisms and Clinical Management. Academic. σελ. 464. ISBN 978-0-12-374001-4.
- ↑ 67,0 67,1 «Genes and chronic obstructive pulmonary disease». The Medical Clinics of North America 96 (4): 699–711. July 2012. doi:. PMID 22793939. PMC 3399759. https://archive.org/details/sim_medical-clinics-of-north-america_2012-07_96_4/page/699.
- ↑ «Alpha-1 antitrypsin deficiency: a commonly overlooked cause of lung disease». CMAJ 184 (12): 1365–71. September 2012. doi:. PMID 22761482.
- ↑ 69,0 69,1 69,2 69,3 69,4 Reilly, John J.· Silverman, Edwin K. (2011). «Chronic Obstructive Pulmonary Disease». Στο: Longo, Dan. Harrison's Principles of Internal Medicine (18th έκδοση). McGraw Hill. σελίδες 2151–9. ISBN 978-0-07-174889-6.
- ↑ «Clinical Epidemiology of COPD: Insights From 10 Years of the COPDGene Study». Chest 156 (2): 228–238. August 2019. doi:. PMID 31154041.
- ↑ «COPD beyond proximal bronchial obstruction: phenotyping and related tools at the bedside». Eur Respir Rev 28 (152): 190010. June 2019. doi:. PMID 31285287. https://hal.archives-ouvertes.fr/hal-02180604/file/190010.full.pdf.
- ↑ Robbins basic pathology (Tenth έκδοση). Philadelphia, Pennsylvania. 2018. σελίδες 498–502. ISBN 9780323353175.
- ↑ 73,0 73,1 «Assessing Static Lung Hyperinflation by Whole-Body Plethysmography, Helium Dilution, and Impulse Oscillometry System (IOS) in Patients with COPD». Int J Chron Obstruct Pulmon Dis 15: 2583–2589. 2020. doi:. PMID 33116475.
- ↑ «Airway inflammation in COPD: progress to precision medicine». Eur Respir J 54 (2). August 2019. doi:. PMID 31073084. https://leicester.figshare.com/articles/journal_contribution/Airway_inflammation_in_COPD-_progress_to_precision_medicine/10221875/files/18436544.pdf.
- ↑ «Role of the mucins in pathogenesis of COPD: implications for therapy». Expert Rev Respir Med 14 (5): 465–483. May 2020. doi:. PMID 32133884.
- ↑ 76,0 76,1 «The pathology of small airways disease in COPD: historical aspects and future directions». Respir Res 20 (1): 49. March 2019. doi:. PMID 30832670.
- ↑ 77,0 77,1 «Flow limitation and dynamic hyperinflation: key concepts in modern respiratory physiology». The European Respiratory Journal 25 (1): 186–99. January 2005. doi:. PMID 15640341.
- ↑ ABC of COPD (2nd έκδοση). Wiley-Blackwell, BMJ Books. 2010. σελ. 32. ISBN 978-1-4443-2948-3.
- ↑ «Hyperinflation, dyspnea, and exercise intolerance in chronic obstructive pulmonary disease». Proceedings of the American Thoracic Society 3 (2): 180–4. April 2006. doi:. PMID 16565429.
- ↑ «The connection between chronic obstructive pulmonary disease symptoms and hyperinflation and its impact on exercise and function». The American Journal of Medicine 119 (10 Suppl 1): 21–31. October 2006. doi:. PMID 16996896.
- ↑ 81,0 81,1 81,2 «Chronic obstructive pulmonary disease - NICE Pathways». pathways.nice.org.uk. Ανακτήθηκε στις 29 Ιουνίου 2021.
- ↑ 82,0 82,1 82,2 82,3 «Diagnosis and management of stable chronic obstructive pulmonary disease: a clinical practice guideline update from the American College of Physicians, American College of Chest Physicians, American Thoracic Society, and European Respiratory Society». Ann Intern Med 155 (3): 179–91. August 2011. doi:. PMID 21810710.
- ↑ 83,0 83,1 Young, Vincent B. (2010). Blueprints medicine (5th έκδοση). Wolters Kluwer Health/Lippincott Williams & Wilkins. σελ. 69. ISBN 978-0-7817-8870-0.
- ↑ 84,0 84,1 Πρότυπο:NICE
- ↑ «The importance of the assessment of pulmonary function in COPD». The Medical Clinics of North America 96 (4): 745–52. July 2012. doi:. PMID 22793942. PMC 3998207. https://archive.org/details/sim_medical-clinics-of-north-america_2012-07_96_4/page/745.
- ↑ «The MRC breathlessness scale». Occup Med (Lond) 67 (6): 496–497. August 2017. doi:. PMID 28898975.
- ↑ 87,0 87,1 «Chronic obstructive pulmonary disease (COPD) - Criteria | BMJ Best Practice». bestpractice.bmj.com. Ανακτήθηκε στις 2 Ιουλίου 2021.
- ↑ «COPD Assessment Test (CAT)». American Thoracic Society. Αρχειοθετήθηκε από το πρωτότυπο στις 3 Δεκεμβρίου 2013. Ανακτήθηκε στις 29 Νοεμβρίου 2013.
- ↑ «Diagnostic accuracy of screening tools for chronic obstructive pulmonary disease in primary health care: Rapid evidence synthesis». Journal of Family Medicine and Primary Care 10 (6): 2184–2194. June 2021. doi:. PMID 34322411.
- ↑ «saber sheath trachea | Search | Radiopaedia.org». Radiopaedia. Ανακτήθηκε στις 13 Αυγούστου 2021.
- ↑ «Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease: GOLD executive summary». American Journal of Respiratory and Critical Care Medicine 187 (4): 350–352. February 2013. doi:. PMID 22878278. http://ajrccm.atsjournals.org/content/187/4/347.full.pdf+html.
- ↑ BTS COPD Consortium (2005). «Spirometry in practice – a practical guide to using spirometry in primary care». σελίδες 8–9. Αρχειοθετήθηκε από το πρωτότυπο στις 26 Αυγούστου 2014. Ανακτήθηκε στις 25 Αυγούστου 2014.
- ↑ 93,0 93,1 93,2 Policy Recommendations for Smoking Cessation and Treatment of Tobacco Dependence. World Health Organization. 2003. σελίδες 15–40. ISBN 978-92-4-156240-9. Αρχειοθετήθηκε από το πρωτότυπο στις 15 Σεπτεμβρίου 2008.
- ↑ «Smoking cessation treatment for COPD smokers: the role of counselling». Monaldi Archives for Chest Disease 79 (1): 33–7. March 2013. doi:. PMID 23741944.
- ↑ 95,0 95,1 «Chronic obstructive pulmonary disease in over 16s: diagnosis and management | Guidance and guidelines | NICE». www.nice.org.uk. Ανακτήθηκε στις 5 Ιουνίου 2018.
- ↑ Clinical Medicine (6th έκδοση). Elsevier Saunders. 2005. σελίδες 900–1. ISBN 978-0-7020-2763-5.
- ↑ 97,0 97,1 «Smoking cessation and COPD». European Respiratory Review 22 (127): 37–43. March 2013. doi:. PMID 23457163.
- ↑ «Coping with cravings». nhs.uk (στα Αγγλικά). 27 Απριλίου 2018. Ανακτήθηκε στις 15 Ιουλίου 2021.
- ↑ «Smoking cessation for people with chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews 2019 (8): CD010744. August 2016. doi:. PMID 27545342.
- ↑ Smith, Barbara K.· Timby, Nancy E. (2005). Essentials of nursing : care of adults and children. Lippincott Williams & Wilkins. σελ. 338. ISBN 978-0-7817-5098-1.
- ↑ Rom, William N., επιμ. (2007). Environmental and occupational medicine (4th έκδοση). Wolters Kluwer/Lippincott Williams & Wilkins. σελίδες 521–2. ISBN 978-0-7817-6299-1.
- ↑ «Wet cutting». Health and Safety Executive. Αρχειοθετήθηκε από το πρωτότυπο στις 3 Δεκεμβρίου 2013. Ανακτήθηκε στις 29 Νοεμβρίου 2013.
- ↑ George, Ronald B. (2005). Chest medicine : essentials of pulmonary and critical care medicine (5th έκδοση). Lippincott Williams & Wilkins. σελ. 172. ISBN 978-0-7817-5273-2.
- ↑ 104,0 104,1 104,2 104,3 104,4 104,5 104,6 104,7 104,8 «Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease: GOLD executive summary». American Journal of Respiratory and Critical Care Medicine 187 (4): 347–65. February 2013. doi:. PMID 22878278. http://ajrccm.atsjournals.org/content/187/4/347.full.pdf+html.
- ↑ «Action plans with brief patient education for exacerbations in chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews 2016 (12): CD005074. December 2016. doi:. PMID 27990628. PMC 6463844. http://ecite.utas.edu.au/114293.
- ↑ «Self-management interventions including action plans for exacerbations versus usual care in patients with chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews 2017 (8): CD011682. August 2017. doi:. PMID 28777450.
- ↑ «Vitamin D to prevent exacerbations of COPD: systematic review and meta-analysis of individual participant data from randomised controlled trials». Thorax 74 (4): 337–345. April 2019. doi:. PMID 30630893.
- ↑ 108,0 108,1 «Antibiotics for exacerbations of chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews 2018 (10): CD010257. October 2018. doi:. PMID 30371937.
- ↑ «COPD exacerbations: causes, prevention, and treatment». The Medical Clinics of North America 96 (4): 789–809. July 2012. doi:. PMID 22793945. https://archive.org/details/sim_medical-clinics-of-north-america_2012-07_96_4/page/789.
- ↑ «Fluoroquinolone Antibacterial Drugs: Drug Safety Communication – FDA Advises Restricting Use for Certain Uncomplicated Infections». FDA. 12 Μαΐου 2016. Αρχειοθετήθηκε από το πρωτότυπο στις 16 Μαΐου 2016. Ανακτήθηκε στις 16 Μαΐου 2016.
- ↑ 111,0 111,1 111,2 111,3 111,4 111,5 111,6 111,7 «Chronic obstructive pulmonary disease». Lancet 379 (9823): 1341–51. April 2012. doi:. PMID 22314182.
- ↑ «Palliative care in pulmonary medicine» (στα Portuguese). J Bras Pneumol 46 (3): e20190280. 2020. doi:. PMID 32638839.
- ↑ «Association of Home Noninvasive Positive Pressure Ventilation With Clinical Outcomes in Chronic Obstructive Pulmonary Disease: A Systematic Review and Meta-analysis». JAMA 323 (5): 455–465. February 2020. doi:. PMID 32016309.
- ↑ Bronchodilators. StatPearls Publishing. 2021. PMID 30085570. https://www.ncbi.nlm.nih.gov/books/NBK519028/. Ανακτήθηκε στις 27 July 2021.
- ↑ «Long-acting beta2-agonist in addition to tiotropium versus either tiotropium or long-acting beta2-agonist alone for chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews (10): CD008989. October 2015. doi:. PMID 26490945. PMC 4164463. http://openaccess.sgul.ac.uk/2674/1/CD008989.pdf.
- ↑ «Dual combination therapy versus long-acting bronchodilators alone for chronic obstructive pulmonary disease (COPD): a systematic review and network meta-analysis». The Cochrane Database of Systematic Reviews 2018 (12): CD012620. December 2018. doi:. PMID 30521694.
- ↑ 117,0 117,1 «Recommendations | Chronic obstructive pulmonary disease in over 16s: diagnosis and management | Guidance | NICE». www.nice.org.uk. Ανακτήθηκε στις 1 Αυγούστου 2021.
- ↑ 118,0 118,1 «The use of long acting β₂-agonists, alone or in combination with inhaled corticosteroids, in chronic obstructive pulmonary disease (COPD): a risk-benefit analysis». Pharmacology & Therapeutics 130 (2): 114–43. May 2011. doi:. PMID 21276815.
- ↑ «Inhaled corticosteroids versus long-acting beta(2)-agonists for chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews (12): CD007033. December 2011. doi:. PMID 22161409. PMC 6494276. http://openaccess.sgul.ac.uk/2680/1/CD007033.pdf.
- ↑ «Effect of long-acting beta-agonists on the frequency of COPD exacerbations: a meta-analysis». Journal of Clinical Pharmacy and Therapeutics 37 (2): 204–11. April 2012. doi:. PMID 21740451.
- ↑ 121,0 121,1 «Indacaterol, a once-daily beta2-agonist, versus twice-daily beta₂-agonists or placebo for chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews 1: CD010139. January 2015. doi:. PMID 25575340.
- ↑ «The safety of long-acting β2-agonists in the treatment of stable chronic obstructive pulmonary disease». International Journal of Chronic Obstructive Pulmonary Disease 8: 53–64. 2013. doi:. PMID 23378756.
- ↑ «Combined corticosteroid and long-acting beta(2)-agonist in one inhaler versus long-acting beta(2)-agonists for chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews 9 (9): CD006829. September 2012. doi:. PMID 22972099.
- ↑ «Long-acting muscarinic antagonist (LAMA) plus long-acting beta-agonist (LABA) versus LABA plus inhaled corticosteroid (ICS) for stable chronic obstructive pulmonary disease (COPD)». The Cochrane Database of Systematic Reviews 2018 (2): CD012066. February 2017. doi:. PMID 28185242.
- ↑ «Triple therapy in the management of chronic obstructive pulmonary disease: systematic review and meta-analysis». BMJ 363: k4388. November 2018. doi:. PMID 30401700.
- ↑ 126,0 126,1 «Tiotropium versus placebo for chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews (7): CD009285. July 2014. doi:. PMID 25046211.
- ↑ «Tiotropium versus ipratropium bromide for chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews 2015 (9): CD009552. September 2015. doi:. PMID 26391969.
- ↑ «Pro-arrhythmic and pro-ischaemic effects of inhaled anticholinergic medications». Thorax 68 (1): 114–6. January 2013. doi:. PMID 22764216.
- ↑ «Aclidinium bromide twice daily for the treatment of chronic obstructive pulmonary disease: a review». Advances in Therapy 30 (4): 354–68. April 2013. doi:. PMID 23553509.
- ↑ «Aclidinium bromide for the treatment of chronic obstructive pulmonary disease». Expert Opinion on Pharmacotherapy 14 (9): 1205–14. June 2013. doi:. PMID 23566013.
- ↑ 131,0 131,1 «Aclidinium bromide for stable chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews 9 (9): CD010509. September 2014. doi:. PMID 25234126.
- ↑ «Umeclidinium bromide versus placebo for people with chronic obstructive pulmonary disease (COPD)». The Cochrane Database of Systematic Reviews 2017 (6): CD011897. June 2017. doi:. PMID 28631387.
- ↑ «Comparative efficacy of long-acting muscarinic antagonist monotherapies in COPD: a systematic review and network meta-analysis». International Journal of Chronic Obstructive Pulmonary Disease 10: 2495–517. 2015. doi:. PMID 26604738.
- ↑ 134,0 134,1 «Inhaled Corticosteroids and the Pneumonia Risk in Patients With Chronic Obstructive Pulmonary Disease: A Meta-analysis of Randomized Controlled Trials». Front Pharmacol 12: 691621. 2021. doi:. PMID 34267661.
- ↑ «[The place of inhaled corticosteroids in COPD]». Revue des Maladies Respiratoires 33 (10): 877–891. December 2016. doi:. PMID 26831345.
- ↑ «Systemic corticosteroids for acute exacerbations of chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews 9 (9): CD001288. September 2014. doi:. PMID 25178099. https://www.cochranelibrary.com/cdsr/doi/10.1002/14651858.CD001288.pub4/epdf/abstract.
- ↑ «Different durations of corticosteroid therapy for exacerbations of chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews 2018 (3): CD006897. March 2018. doi:. PMID 29553157.
- ↑ «Macrolide therapy for the prevention of acute exacerbations in chronic obstructive pulmonary disease». Polskie Archiwum Medycyny Wewnetrznej 122 (1–2): 54–9. 2012. doi:. PMID 22353707.
- ↑ 139,0 139,1 «Prophylactic antibiotic therapy for chronic obstructive pulmonary disease (COPD)». The Cochrane Database of Systematic Reviews 2018 (10): CD009764. October 2018. doi:. PMID 30376188.
- ↑ «Preventing COPD exacerbations with macrolides: a review and budget impact analysis». Respiratory Medicine 107 (5): 637–48. May 2013. doi:. PMID 23352223.
- ↑ «Mucolytic agents versus placebo for chronic bronchitis or chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews 5: CD001287. May 2019. doi:. PMID 31107966.
- ↑ «Erdosteine». NICE. Ανακτήθηκε στις 20 Ιουλίου 2021.
- ↑ «Mucus, Microbiomes and Pulmonary Disease». Biomedicines 9 (6): 675. June 2021. doi:. PMID 34199312.
- ↑ «Bronchitis». nhs.uk (στα Αγγλικά). 17 Οκτωβρίου 2017.
- ↑ 145,0 145,1 «Oxygen therapy in COPD and interstitial lung disease: navigating the knowns and unknowns». ERJ Open Res 5 (3). July 2019. doi:. PMID 31544111.
- ↑ «Oxygen for breathlessness in patients with chronic obstructive pulmonary disease who do not qualify for home oxygen therapy». The Cochrane Database of Systematic Reviews 11 (8): CD006429. November 2016. doi:. PMID 27886372.
- ↑ Jindal, Surinder K (2013). Chronic Obstructive Pulmonary Disease. Jaypee Brothers Medical. σελ. 139. ISBN 978-93-5090-353-7.
- ↑ 148,0 148,1 «BTS guideline for emergency oxygen use in adult patients». Thorax 63 (6): vi1-68. October 2008. doi:. PMID 18838559.
- ↑ «Pulmonary Rehabilitation». medlineplus.gov. Ανακτήθηκε στις 9 Σεπτεμβρίου 2021.
- ↑ «Water-based exercise training for chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews (12): CD008290. December 2013. doi:. PMID 24353107.
- ↑ «Non-invasive ventilation during exercise training for people with chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews (5): CD007714. May 2014. doi:. PMID 24823712.
- ↑ 152,0 152,1 «Upper limb exercise training for COPD». The Cochrane Database of Systematic Reviews 2016 (11): CD011434. November 2016. doi:. PMID 27846347.
- ↑ 153,0 153,1 «Tai Chi for chronic obstructive pulmonary disease (COPD)». The Cochrane Database of Systematic Reviews 2016 (6): CD009953. June 2016. doi:. PMID 27272131.
- ↑ «The impact of home-based physiotherapy interventions on breathlessness during activities of daily living in severe COPD: a systematic review». Physiotherapy 96 (2): 108–19. June 2010. doi:. PMID 20420957. https://archive.org/details/sim_physiotherapy_2010-06_96_2/page/108.
- ↑ 155,0 155,1 «The Use of Spinal Manipulative Therapy in the Management of Chronic Obstructive Pulmonary Disease: A Systematic Review». Journal of Alternative and Complementary Medicine 22 (2): 108–14. February 2016. doi:. PMID 26700633.
- ↑ «Effectiveness of manual therapy in COPD: A systematic review of randomised controlled trials». Pulmonology 25 (4): 236–247. 2019. doi:. PMID 30738792.
- ↑ 157,0 157,1 «Airway clearance techniques for chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews 3 (3): CD008328. March 2012. doi:. PMID 22419331.
- ↑ «Nutritional supplementation for stable chronic obstructive pulmonary disease». The Cochrane Database of Systematic Reviews 12: CD000998. December 2012. doi:. PMID 23235577.
- ↑ «Bronchodilators delivered by nebuliser versus inhalers for lung attacks of chronic obstructive pulmonary disease». Cochrane Database of Systematic Reviews 29 (8): 011826. 29 August 2016. doi:. PMID 27569680.
- ↑ Wise, Robert. «Chronic Obstructive Pulmonary Disease (COPD)». Pulmonary Disorders: Merck Manuals Professional Edition. Αρχειοθετήθηκε από το πρωτότυπο στις 28 Δεκεμβρίου 2016. Ανακτήθηκε στις 16 Δεκεμβρίου 2016.
- ↑ «Home warmth and health status of COPD patients». Eur. J. Public Health 18: 399–405. 2008. PMID 18367496.
- ↑ «Synergistic effects of temperature and humidity on the symptoms of COPD patients». Int J Biometeorol 61 (11): 1919–25. 2017. doi:. PMID 28567499.
- ↑ «COPD and Humidity: COPD and outdoor activity». healthline.
- ↑ «Humidifiers: Ease skin, breathing symptoms». Mayo Clinic.
- ↑ «High humidity leads to loss of infectious influenza virus from simulated coughs». PLoS One 8 (2): e57485. 2013. doi:. PMID 23460865.
- ↑ «Surgical and endoscopic interventions that reduce lung volume for emphysema: a systemic review and meta-analysis». The Lancet. Respiratory Medicine 7 (4): 313–324. April 2019. doi:. PMID 30744937.
- ↑ 167,0 167,1 «Surgical Therapies for Chronic Obstructive Pulmonary Disease». Clinics in Chest Medicine 41 (3): 559–566. September 2020. doi:. PMID 32800206.
- ↑ 168,0 168,1 «1 Recommendations | Endobronchial valve insertion to reduce lung volume in emphysema | Guidance | NICE». www.nice.org.uk. Ανακτήθηκε στις 7 Ιουλίου 2021.
- ↑ «Endobronchial Valves for the Treatment of Advanced Emphysema». Chest 159 (5): 1833–1842. May 2021. doi:. PMID 33345947.
- ↑ «Lung volume reduction with endobronchial coils for patients with emphysema». J Thorac Dis 10 (Suppl 23): S2797–S2805. August 2018. doi:. PMID 30210833.
- ↑ «Bronchoscopic Thermal Vapour Ablation: Hot Stuff to Treat Emphysema Patients!». Archivos de Bronconeumologia 53 (1): 1–2. January 2017. doi:. PMID 27916315.
- ↑ «Lung Scintigraphy in COPD». Seminars in Nuclear Medicine 49 (1): 16–21. January 2019. doi:. PMID 30545511.
- ↑ 173,0 173,1 «Disability-adjusted life years (DALYs) for 291 diseases and injuries in 21 regions, 1990-2010: a systematic analysis for the Global Burden of Disease Study 2010». Lancet 380 (9859): 2197–223. December 2012. doi:. PMID 23245608.
- ↑ «Years lived with disability (YLDs) for 1160 sequelae of 289 diseases and injuries 1990–2010: a systematic analysis for the Global Burden of Disease Study 2010». Lancet 380 (9859): 2163–96. December 2012. doi:. PMID 23245607.
- ↑ 175,0 175,1 «COPD prevalence». NICE. Ανακτήθηκε στις 18 Ιουλίου 2021.
- ↑ «Epidemiology of chronic obstructive pulmonary disease: a literature review». International Journal of Chronic Obstructive Pulmonary Disease 7: 457–94. 2012. doi:. PMID 22927753.
- ↑ «Basics About COPD». Chronic Obstructive Pulmonary Disease (COPD) (στα Αγγλικά). Center for Disease Control. 9 Ιουνίου 2021. Ανακτήθηκε στις 18 Ιουλίου 2021.
- ↑ 178,0 178,1 «National Inpatient Hospital Costs: The Most Expensive Conditions by Payer, 2011: Statistical Brief #160». Healthcare Cost and Utilization Project (HCUP) Statistical Briefs. 2006. PMID 24199255. Αρχειοθετήθηκε από το πρωτότυπο στις 2017-03-14. https://web.archive.org/web/20170314171958/https://www.hcup-us.ahrq.gov/reports/statbriefs/sb160.jsp.
- ↑ «The top 10 causes of death». Fact Sheets (στα Αγγλικά). World Health Organization.
- ↑ 180,0 180,1 180,2 180,3 180,4 180,5 «The history of COPD». International Journal of Chronic Obstructive Pulmonary Disease 1 (1): 3–14. 2006. doi:. PMID 18046898.
- ↑ 181,0 181,1 Wright, Joanne L.· Churg, Andrew (2008). «Pathologic Features of Chronic Obstructive Pulmonary Disease: Diagnostic Criteria and Differential Diagnosis». Στο: Fishman, Alfred. Fishman's Pulmonary Diseases and Disorders (4th έκδοση). McGraw-Hill. σελίδες 693–705. ISBN 978-0-07-164109-8.
- ↑ «The Search for Words to Describe the Bad Blowers». Chest 85 (6): 73S–74S. 1984. doi:.
- ↑ Waldbott, George L. (1965). A struggle with Titans. Carlton Press. σελ. 6.
- ↑ «One hundred years of chronic obstructive pulmonary disease». American Journal of Respiratory and Critical Care Medicine 171 (9): 941–8. May 2005. doi:. PMID 15849329.
- ↑ «November is National COPD Awareness Month | NHLBI, NIH». www.nhlbi.nih.gov. Ανακτήθηκε στις 21 Ιουλίου 2021.
- ↑ 186,0 186,1 Lomborg, Bjørn (2013). Global problems, local solutions : costs and benefits. Cambridge University Press. σελ. 143. ISBN 978-1-107-03959-9.
- ↑ The Global Economic Burden of Noncommunicable Diseases (PDF). World Economic Forum. 2011. σελ. 24. Αρχειοθετήθηκε από το πρωτότυπο (PDF) στις 4 Φεβρουαρίου 2015.
- ↑ 188,0 188,1 «Global strategy for the diagnosis, management, and prevention of chronic obstructive pulmonary disease: GOLD executive summary». American Journal of Respiratory and Critical Care Medicine 187 (4): 347–365. February 2013. doi:. PMID 22878278. http://ajrccm.atsjournals.org/content/187/4/347.full.pdf+html.
- ↑ Akers, R. Michael· Denbow, D. Michael (2008). Anatomy and Physiology of Domestic Animals. Wiley. σελ. 852. ISBN 978-1-118-70115-7.
- ↑ «Animal models of cigarette smoke-induced chronic obstructive lung disease». Models of Exacerbations in Asthma and COPD. Contributions to Microbiology. 14. 2007. σελίδες 113–25. ISBN 978-3-8055-8332-9.
- ↑ «Recurrent Airway Obstruction in Horses - Respiratory System». Veterinary Manual (στα Αγγλικά). Ανακτήθηκε στις 7 Ιουλίου 2021.
- ↑ «Cardiopulmonary disease in the geriatric dog and cat». The Veterinary Clinics of North America. Small Animal Practice 19 (1): 87–102. January 1989. doi:. PMID 2646821.